Refluxní nemoc jícnu
Gastro‑oesophageal reflux disease
Gastro‑oesophageal reflux disease is caused by the return of stomach contents back into the oesophagus. This condition is called gastro‑oesophageal reflux. The most frequent consequence of gastro‑oesophageal reflux is an inflammation of the oesophagus (reflux oesophagitis). The inflammation may be visible during endoscopy as variously extensive erosions or may be established only by microscopy from biopsy (microscopic oesophagitis). Gastro‑oesophageal disease can even be manifested in organs outside the oesophagus as extraoesophageal reflux disease, which often affects mainly the pulmonary system.
Keywords:
reflux – pyrosis – regurgitation – oesophagitis – PPI
Autoři:
M. Stefanová
Působiště autorů:
Nemocnice Na Františku, Praha
Vyšlo v časopise:
Kardiol Rev Int Med 2014, 16(3): 210-213
Kategorie:
Interní medicína
Souhrn
Refluxní choroba jícnu je onemocnění způsobené návratem žaludečního obsahu zpět do jícnu. Tento stav označujeme jako gastroezofageální reflux. Nejčastějším důsledkem gastroezofageálního refluxu je zánět jícnu (refluxní ezofagitida). Zánět může být viditelný při endoskopickém vyšetření jako různě rozsáhlé eroze nebo může být prokázán pouze mikroskopicky z odebraných bioptických vzorků (mikroskopická ezofagitida). Gastroezofageální choroba se může manifestovat i v orgánech mimo jícen. Jedná se o tzv. extraezofageální refluxní chorobu, u které bývají postiženy refluxátem především orgány dýchacích cest.
Klíčová slova:
reflux – pyróza – regurgitace – ezofagitida – IPP
Etiologie a patogeneze
Refluxní nemoc jícnu je definována jako zpětný tok žaludečního obsahu do jícnu. Refluxát obsahuje kyselinu chlorovodíkovou, pepsin a v některých případech žlučové kyseliny, které jsou agresivní a mohou vyvolat zánět jícnu. Gastroezofageální reflux je do jisté míry fyziologický. Je‑li reflux soustavný nebo často se opakující, jedná se o reflux patologický, který vede k poškození sliznice jícnu a s tím spojenými příznaky. Poškození sliznice jícnu vzniká při nerovnováze mezi agresivními a antirefluxními mechanizmy (tab. 1) [1].

Refluxní choroba patří mezi velmi časté onemocnění. V ČR jí onemocní 10 % populace. Incidence v posledních letech stoupá. Tento fakt je způsobený především a nárůstem obezity v populaci [2].
Příznaky refluxní choroby jícnu
Příznaky refluxní choroby dělíme na jícnové a mimojícnové.
Typickými jícnovými příznaky refluxní choroby jsou regurgitace a pyróza. Regurgitace je návrat žaludečního obsahu zpět do jícnu, někdy až do úst. Pyróza je pálení žáhy, tedy dyskomfort na hrudi v centru za hrudní kostí s častou propagací směrem vzhůru. Bolest může být výrazná, omezující dýchací pohyby a někdy může napodobovat i akutní koronární syndrom. Oba tyto příznaky se často vyskytují po jídle, v předklonu nebo naopak po ulehnutí.
Mezi další méně typické jícnové příznaky řadíme bolesti v epigastriu, dysfagii, odynofagii, říhání, zvracení a zápach z úst. Tyto symptomy již nebývají pro refluxní chorobu plně specifické.
Mimojícnové symptomy refluxní choroby, jako je astma, chrapot, kašel, zánět dutin nebo středního ucha, rovněž nejsou zcela specifické, ale je na ně nutno pomýšlet v diferenciální diagnostice těchto chorob [3].
Diagnostika
U většiny pacientů do 45 let je diagnóza refluxní choroby jícnu stanovena na základě typických refluxních příznaků a pozitivní odpovědi na terapii inhibitory protonové pumpy. Pokud adekvátní léčba nevede k ústupu obtíží a ty trvají déle než šest týdnů, přetrvává bolest na hrudi a u starších pacientů je vyloučena koronární etiologie a pokud jsou přítomny alarmující příznaky, jako je hubnutí, rychlá progrese obtíží, dysfagie nebo odynofagie, anemie či známky krvácení, je indikováno endoskopické vyšetření [4].
Při endoskopii horní části trávicího traktu mohou být v jícnu přítomny eroze. Erozivní refluxní ezofagitida se endoskopicky klasifikuje podle velikosti a rozmístění jednotlivých erozí dle Savarry‑ Millera nebo klasifikace Los Angeles (tab. 2) (obr. 1,2) [5].
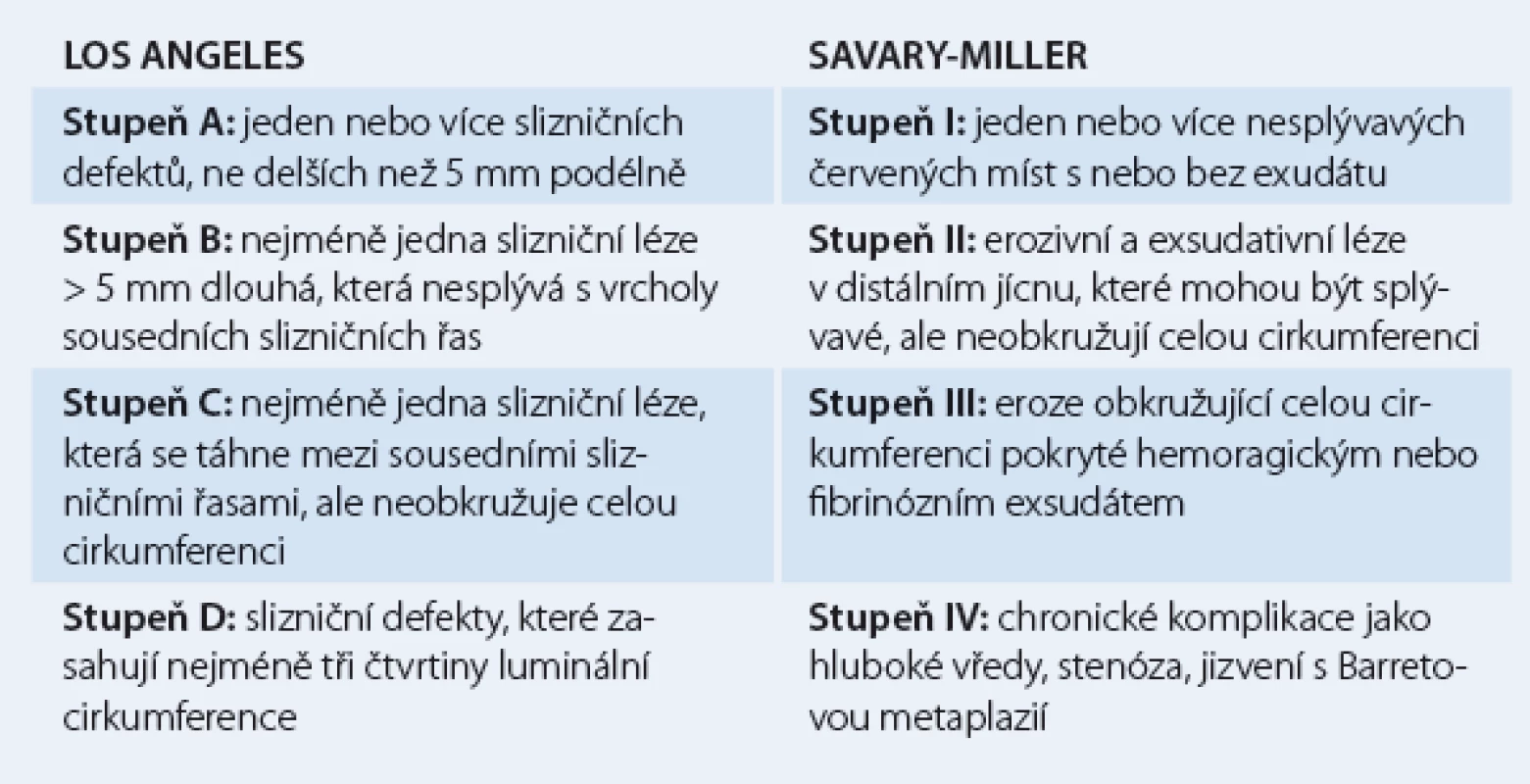
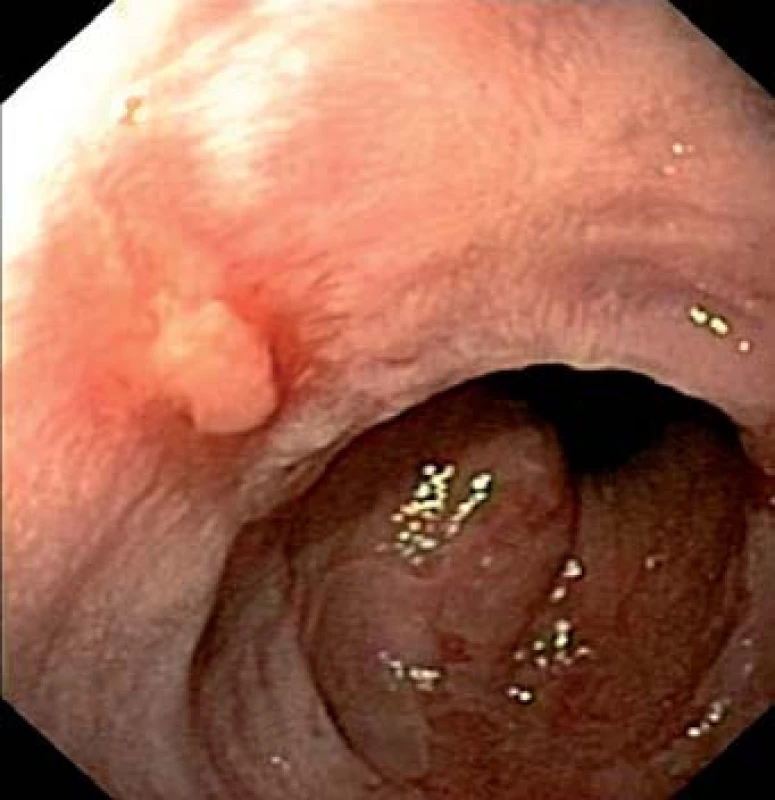
Pokud nejsou na sliznici jícnu přítomny eroze, ale v bioptických vzorcích jsou zachyceny změny typické pro poškození sliznice jícnu refluxem (prodloužení papil, smíšený zánětlivý infiltrát, hypertrofie bazální vrstvy epitelu), jedná se o neerozivní mikroskopickou ezofagitidu [6].
Endoskopie však při negativním nálezu spolehlivě refluxní chorobu nevylučuje.
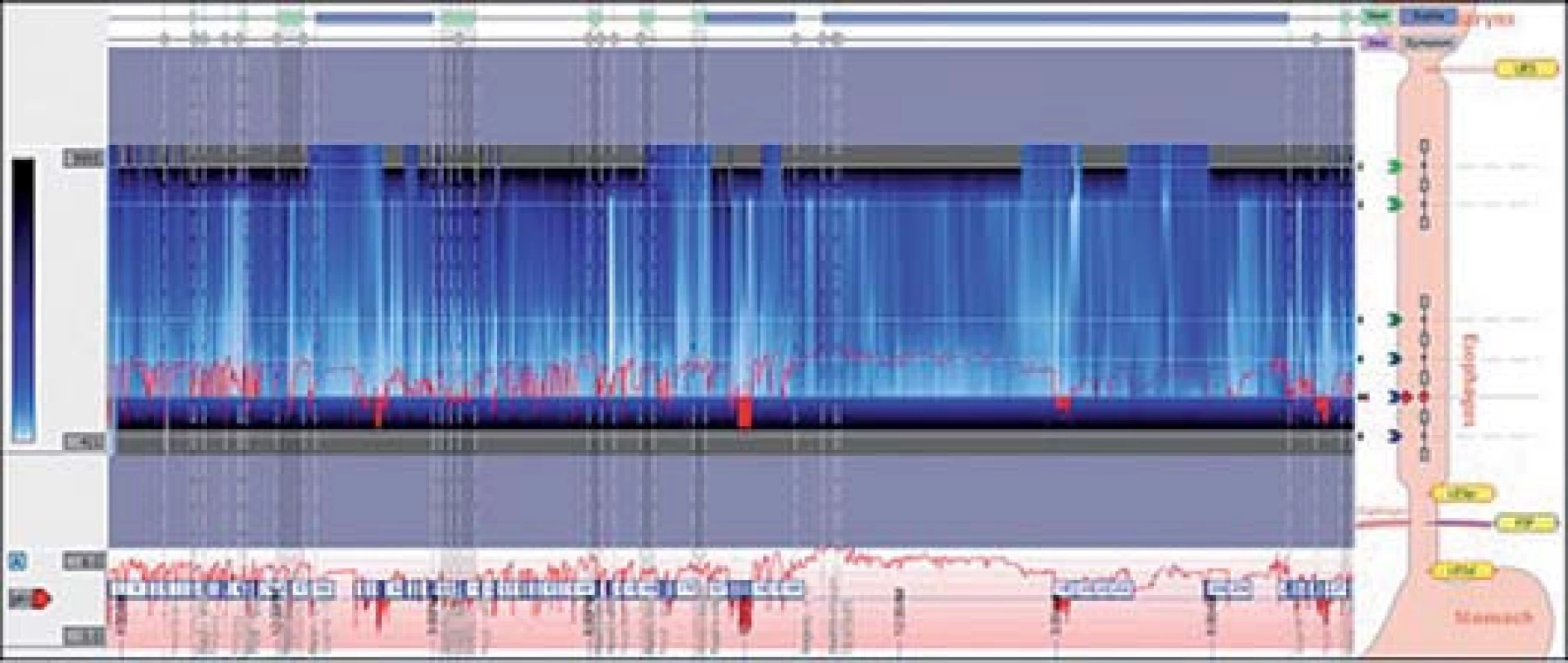
Nejspolehlivější vyšetření refluxní choroby jícnu je 24hodinová jícnová pH‑ metrie. Jícnová pH‑ metrie je speciální vyšetření, které monitoruje míru kyselosti v jícnu během 24 hod při běžné denní činnosti. Monitorování pH v jícnu poskytne detailní informace o míře a závažnosti refluxu, četnosti jednotlivých refluxních epizod a jejich trvání. Modernější přístroje vyšetřují kyselost prostředí pH‑ metrií v kombinaci s impedancí jícnu, což umožňuje detekovat a monitorovat i slabě kyselý nebo zásaditý reflux (obr. 3,4) [7].
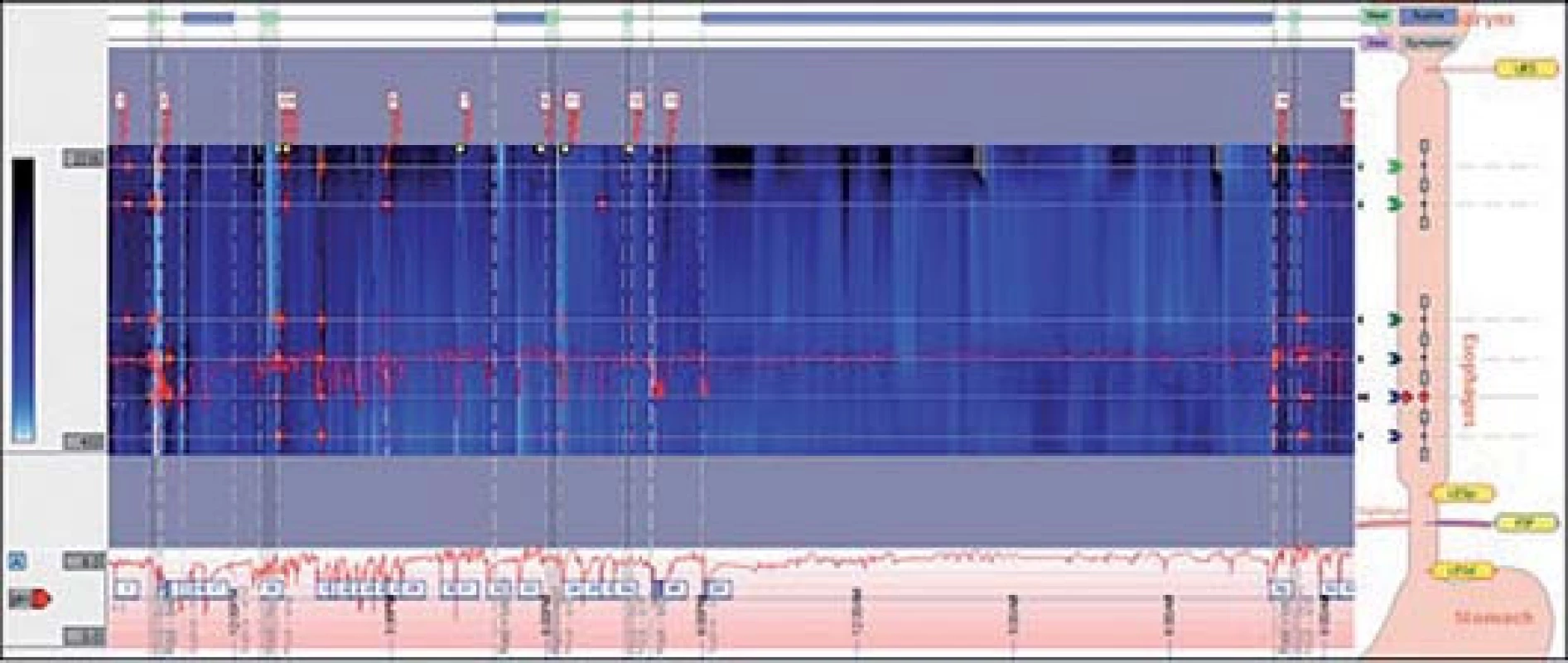
RTG vyšetření pasáž jícnem s baryovou kaší nemá v dnešní době v diagnostice refluxní choroby zásadní význam. Je vhodné především u pacientů s objemnou hiátovou hernií k ozřejmění anatomických poměrů hiátového kanálu.
Terapie refluxní choroby jícnu
Léčba refluxní choroby jícnu spočívá v úpravě dietních a režimových opatření, v medikamentózní terapii a v určitých individuálních případech i v léčbě chirurgické.
Režimová a dietní opatření
Prvním krokem v léčbě refluxní choroby jícnu by měla být režimová a dietní opatření. Obézní pacienti by měli snížit svou hmotnost a kuřáci skončit s kouřením. Je třeba se vyvarovat nadměrného ohýbání a práce v předklonu po jídle. Úprava jídelníčku u pacientů s refluxní chorobou spočívá především v omezení velikosti porcí jednotlivých jídel. Pacientům jsou doporučovány menší porce 5× denně, poslední jídlo by se mělo sníst nejpozději 3 hod před ulehnutím. Dále je vhodné omezit tučná a kořeněná jídla, která omezují evakuaci žaludku, a jídla, která snižují tonus dolního jícnového svěrače, jako je čokoláda, citrusy, máta, rajčata, čerstvé kynuté pečivo, cibule, sycené nápoje, nápoje obsahující kofein a džusy.
U pacientů s nočním refluxem se doporučuje zvýšení čela postele o 10 cm, i když v praxi je toto doporučení těžko proveditelné.
Dietní a režimová opatření většinou nebývají dostačující v léčbě refluxní choroby jícnu, ale svou roli hrají především v udržovací terapii a prevenci návratu obtíží [8].
Medikamentózní terapie
Medikamentózní terapie je založena převážně na potlačení tvorby a snížení agresivity žaludeční kyseliny, na zlepšení motility jícnu a na zvýšení funkce dolního jícnového svěrače.
Mezi první skupinu léků řadíme antacida. Jedná se o relativně běžně používané a volně prodejné léky, které neutralizují kyselinu chlorovodíkovou, některé pak váží soli žlučových kyselin. Způsobují snížení množství kyseliny solné a změnu pH žaludečního obsahu. Tím se snižuje i aktivita enzymu pepsinu, který může být agresivní vůči vlastní sliznici. Jednotlivá antacida se liší svým složením. Existují ve formě gelu, suspenze nebo žvýkacích tablet. Antacida využívají následující soli: uhličitan vápenatý (Rennie) má velmi rychlý nástup účinku a při neutralizační reakci vzniká chlorid vápenatý, který se snadno vyloučí střevem. Soli hořčíku (Gastrogel, Gaviscon) mají pomalejší a méně výrazný nástup účinku, ale zato déle trvající. Výsledný chlorid hořečnatý má ve větším množství projímavý účinek. Soli hliníku (Anacid, Maalox) zapřičiňují naopak sklon k zácpě. Při jejich velkém užívání nelze opominout možný negativní dlouhodobý efekt hliníku na organizmus. Bikarbonát sodný zatěžuje organizmus produkcí soli NaCl, což je třeba zohlednit zvláště u rizikových pacientů.
Dále antacida s kyselinou alginovou, která se při styku s karbometylcelulózou (carbomethylcellulosum) a slinami mění na viskózní tekutinu, která se v kyselém prostředí žaludku transformuje v gel s ochrannou funkcí. Po vstupu do střeva je nestráven a posléze vyloučen. Účinek trvá 2– 2,5 hod.
Všechna antacida však mají jen krátkodobý účinek, ale na druhou stranu poměrně dobře fungují. Tyto přípravky vedou k symptomatické úlevě od refluxních obtíží, avšak nemají hojivý efekt na sliznici jícnu [9].
Lékem první volby v terapii refluxní choroby jsou inhibitory protonové pumpy (IPP).
IPP jsou slabé zásady selektivně se metabolizující v kyselém prostředí. Tyto léky účinně potlačují tvorbu žaludeční kyseliny vytvářením blokády, která trvá 24 hod. To způsobí, že refluxát je vůči sliznici jícnu méně agresivní. Na našem trhu je k dispozici IPP tzv. první generace omeprazol, pantoprazol, lanzoprazol a IPP tzv. druhé generace esomeprazol a rabeprazol, který má největší biologickou dostupnost a nejrychlejší nástup účinku z uvedených IPP. IPP nové generace zvyšují účinnost asi o 5 %.
Omeprazol je z 90 % metabolizován játry enzymy cytochromu, zejména CYP2C19. Esomeprazol je touto cestou metabolizován jen ze 70 %. Pantoprazol je metabolizován v játrech, méně enzymem CYP2C19 a více CYP3A4. Rabeprazol se nemetabolizuje cytochromem P450.
IPP jsou léky bezpečné. Z komplikací patří k nejvýznamnějším výskyt osteoporózy a vzhledem ke snížené resorpci vápníku s tím souvisejících fraktur. Dále je udáván vyšší výskyt některých infekcí (clostridiová infekce a pneumonie). Závažné mohou být interakce některých IPP s antiagregačními léky (clopidogrel), kdy může dojít ke zvýšení rizika závažných kardiovaskulárních příhod. Riziko IPP je různé, nejnižší je udávané u rabeprazolu. FDA nedoporučuje užívání omeprazolu a esomeprazolu s clopidogrelem [10].
Dávkování léků se liší u pacientů s akutní atakou refluxní choroby a dále v udržovacím stadiu choroby.
V léčbě akutní ataky jsou IPP podávány v plné dávce obvykle po dobu osmi týdnů (tj. 2 × 20 mg omeprazolu), 2 × 30 mg lanzoprazolu a 1– 2 × 40 mg esomeprazolu, panoprazolu a rabeprazolu) po odeznění akutních obtíží dávku snižujeme na 1× denně. IPP se užívají nalačno, pokud je dávka pouze jednou denně, užívá se ráno. Tím dojde k optimální blokaci kyseliny. Jídlo stimuluje produkci kyseliny a ráno užitý IPP účinně zablokuje aktivované protonové pumpy.
Před ukončením terapie IPP je většinou prováděna kontrolní endoskopie k průkazu zhojení zánětu, zvláště u pacientů s těžkým postižením jícnu.
Účinek H2 blokátorů v léčbě refluxní choroby je ve srovnání s IPP limitovaný. Zvláštní indikací je však současné užití s IPP v pozdní večerní dávce u pacientů s refrakterním nočním refluxem [11].
Poslední lékovou skupinu v léčbě refluxní choroby jícnu jsou prokinetika. Samostatně podávaná prokinetika mají pouze omezený efekt. Mohou se přidávat do kombinace s IPP u pacientů s přetrvávajícími regurgitačními obtížemi. Itoprid zvyšuje evakuační schopnost žaludku. Metoclopramid a domperidon se vzhledem k vyššímu výskytu nežádoucích účinků v současné době v léčbě refluxní choroby jícnu nedoporučují [3].
Rexfluxní choroba je chronické onemocnění, při kterém po ukončení léčby často dochází k novému objevení příznaků. Stav těchto pacientů pak vyžaduje dlouhodobou udržovací léčbu, v některých případech doživotní. Tato léčba je podávána buď nepřetržitě (denně), nebo jen nárazově (on demand) při aktuálních potížích.
Chirurgická léčba
Chirurgická léčba refluxní choroby jícnu spočívá v laparoskopické fundoplikaci (vytvoření manžety ze žaludku kolem abdominálního jícnu a úprava hiátového kanálu). Je indikována u nemocných rezistentních na farmakologickou léčbu a u nemocných s těžkými – zvláště mimojícnovými refluxními příznaky. Operační léčba může být individuálně nabídnuta i jako alternativa k léčbě medikamentózní, zvláště u mladých pacientů, kteří nechtějí brát dlouhodobě medikaci. Je třeba ale zdůraznit, že k operaci by měl být pacient důkladně vyšetřen včetně endoskopie, pH‑ metrie a ve všech případech i jícnové manometrie k vyloučení poruchy motility jícnu, a tím i ke snížení rizika pooperačních komplikací. Každý pacient by měl být řádně poučen o charakteru výkonu a možných komplikacích. Dlouhodobý efekt léčby refluxní choroby IPP a antirefluxní operace je srovnatelný [12].
Komplikace refluxní choroby jícnu
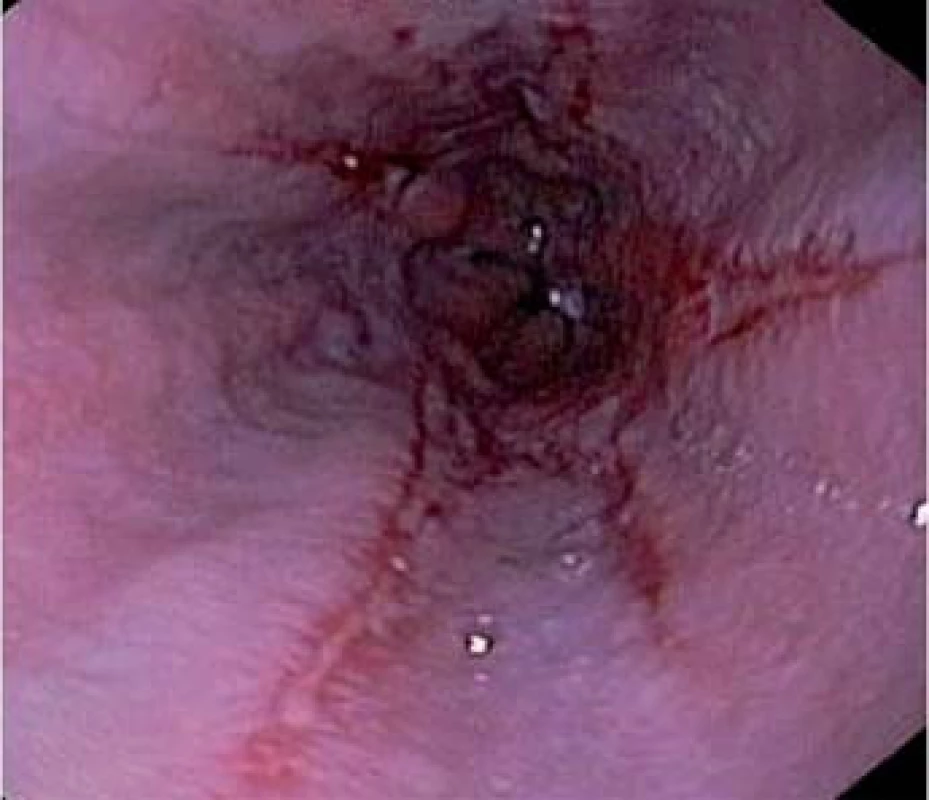
Komplikacemi refluxní choroby jsou peptická stenóza jícnu s dysfagií, krvácení do zažívacího traktu z jícnových ulcerací a Barrettův jícen (obr. 5).
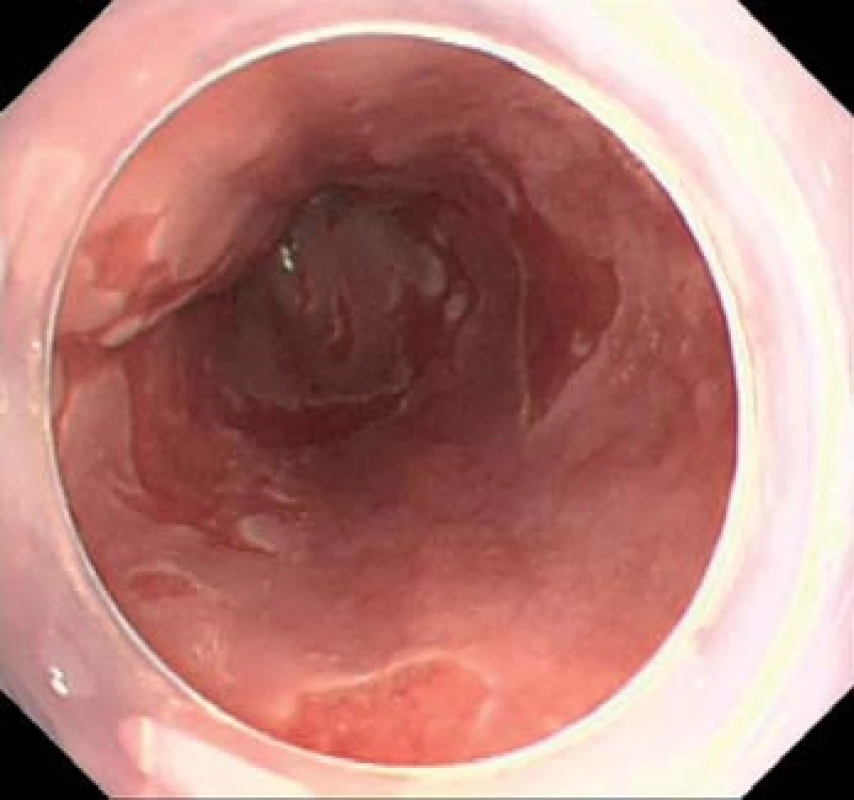
Barrettův jícen je komplikací dlouhotrvajícího neléčeného a agresivního refluxního onemocnění. Je to onemocnění, kdy je část původního dlaždicobuněčného epitelu jícnu nahrazena metaplastickým cylindrickým epitelem. Tato část musí být makroskopicky jednoznačně patrná a histologicky by měla obsahovat intestinální metaplazii nekardiálního původu. Tato podmínka nemusí být podle Montrealského konsenzu splněna, ale Americká gastroenterologická společnost (AGA) ve svých guidelines na přítomnosti intestinalní metaplazie trvá. Patogeneze přeměny dlaždicového epitelu na epitel metaplastický není doposud detailně známa.
Pacienti s Barrettovým jícnem mají zvýšené riziko vzniku adenokarcinomu jícnu, proto musí být dlouhodobě dispenzarizováni. Riziko vzniku adenokarcinomu jícnu u nedysplastického epitelu v Barrettově jícnu je 0,2– 0,5 %, u dysplastického je toto riziko větší [4,5]. Cílem dispenzarizace pacientů s Barrettovým jícnem je časná diagnostika a léčba, tzv. BORN (Barrett’s Esophagus Related Neoplasia) [13].
Závěr
Refluxní nemoc jícnu je onemocněním s klasickými jícnovými a mimojícnovými příznaky. Diagnostika je založena na anamnéze, endoskopii a jícnové pH‑ metrii. Inhibitory protonové pumpy jsou léky první volby v léčbě refluxní choroby jícnu jednak pro rychlou úlevu od obtěžujících symptomů, jednak pro jejich hojivý efekt na sliznici jícnu. Léčba bývá většinou dlouhodobá. Při refrakterních obtížích a nedostatečném efektu farmakologie je v individuálních případech a při řádném dovyšetření pacienta indikována chirurgická terapie.
Doručeno do redakce: 15. 5. 2014
Přijato po recenzi: 27. 5. 2014
MUDr. Magdalena Stefanová
www.nnfp.cz
magdalena.stefanova@seznam.cz
Zdroje
1. Bureš J, Koudelka T. Refluxní choroba jícnu. Doporučený diagnostický a léčebný postup pro praktické lékaře. In: Gastroenterologie. Aktualizované doporučené postupy pro praktické lékaře. Praha: Petronius 2003: 11– 16.
2. Lukáš K et al. Refluxní choroba jícnu. Standardy ČGS. Čes Slov Gastroent Hepatol 2003; 57: 23– 29.
3. Kroupa R. Refluxní nemoc jícnu. Med Pro Praxi 2008; 5: 10– 14
4. Hep A, Dolina J. Význam terapeutického testu v diagnostice refluxní choroby jícnu. Interní Med 2003; 5: 240– 242.
5. Edebo A, Vieth M, Tam W et al. Circumferential and axial distribution of esophageal mucosal damage in reflux disease. Dis Esophagus 2007; 20: 232– 238.
6. Richter JE. Gastroesophageal reflux disease. In: Yamada T (ed). Textbook of Gastroenterol. Oxford: Willey‑ Blackwell 2009: 772– 801.
7. Fornari F, Sifrim D. Diagnostic options for patients with refractory GERD. Curr Gastroenterol Rep 2008; 10: 283– 288.
8. Vakil N, van Zanten SV, Kahrilas P et al. The Montreal definition and classification of gastro‑ esophageal reflux disease: a global evidence‑based consensus. Am J Gastroenterol 2006; 101: 1900– 1920.
9. Hynie S. Farmakologie v kostce. 2. vyd. Praha: Triton 2001.
10. Špičák J. Inhibitory protonové pumpy: vedlejší účinky a interakce. Gastroent Hepatol 2013; 67: 289– 297.
11. Martínek J, Pantoflícková D, Hucl T et al. Absence of nocturnal acid breakthrough in Helicobacter pylori‑ positive subjects treated with twice‑ daily omeprazole. Eur J Gastroenterol Hepatol 2004; 16: 445– 450.
12. Lukáš K, Bureš J, Drahoňovský V et al. Refluxní choroba jícnu. Standardy České gastroenterologické společnosti – aktualizace 2009. Vnitř Lék 2009; 55: 967– 975.
13. Martínek J, Zavoral M. Barrettův jícen – jak sledovat a jak léčit. Postgraduální medicína 2009; 11: 674– 682.
Štítky
Dětská kardiologie Interní lékařství Kardiochirurgie KardiologieČlánek vyšel v časopise
Kardiologická revue – Interní medicína

2014 Číslo 3
Nejčtenější v tomto čísle
- Divertikulární choroba tlustého střeva – nové trendy v léčbě
- Dráždivý tračník – diagnostika a léčba
- Chronická pankreatitida
- Léčba inhibitory protonové pumpy
