Omyly a chyby v rozpoznání a léčbě chlopenních srdečních vad
Mistakes and errors in identification and treatment of valvular heart diseases
Mistakes and errors in identification and treatment of valvular heart diseases. The information boom of recent years brings the new diagnostic and treatment modalities as well as new mistakes and errors. The prevalence of valvular heart disease increases and their symptomatology changes in response to the aging population. Echocardiography remains the main diagnostic procedure while computer tomography and magnetic resonance represent new opportunities. There are innovations in pharmacological management of valvular heart disease, particularly in the management of the risk factors that facilitate their progression. Surgery moves to earlier stages and preservation surgery is preferred. Despite the advancing knowledge, we still have patients in whom, due to mistakes and errors in diagnosis and treatment, the ideal time for surgery have been missed and this is, in result, the most serious of all mistakes.
Keywords:
valvular heart diseases – symptomatology – diagnosis – treatment of valvular heart diseases – cardiosurgery – mistakes and errors
Autoři:
R. Čerbák
Působiště autorů:
Centrum kardiovaskulární a transplantační chirurgie
Vyšlo v časopise:
Kardiol Rev Int Med 2009, 11(2): 66-70
Souhrn
Řada nových informací posledních let přináší s sebou nové možnosti diagnostiky i terapie, ale také nové omyly a chyby. Zvyšuje se prevalence chlopenních vad a mění se jejich symptomatologie v důsledku stárnutí populace. Echokardiografické vyšetření zůstává základní diagnostickou procedurou, objevují se však nové možnosti v počítačové tomografii a magnetické rezonanci. Novinky jsou i v medikamentózním ovlivnění vad, zvláště pak rizikových faktorů, které se podílejí na jejich progresi. Operativa se přesouvá do časnějších stadií a preferují se záchovné operace. Přes tyto nové poznatky se v důsledku omylů a chyb diagnostiky i terapie stále ještě objevují nemocní, u nichž byla optimální doba k operaci promeškána, což je ve svém důsledku chybou největší.
Klíčová slova:
chlopenní srdeční vady – symptomatologie – rozpoznání vad – léčení srdečních vad – operace vad – omyly a chyby
Úvod
Srdeční chlopenní vady v dospělosti představují zvláštní kapitolu kardiologie. Vyžadují nejen dokonalé instrumentální vybavení na úrovni diagnostické i terapeutické, ale především připravenost lékaře. Jeho znalosti i vědomosti, zručnost a ochotu pomoci. V neposlední řadě pak i intuici při rozhodování, která cesta z diagnostických i terapeutických postupů je nejlepší. Byla publikována řada doporučení i guidelines různých kardiologických společností, ale ta dávají lékaři k úvaze ocenění třídy doporučení a zvážení důkazů. V současné době existuje množství publikací o nových postupech v diagnostice i terapii chlopenních vad a není divu, že v tomto bludišti nových informací může lékař zabloudit, ať již v důsledku svého omylu, nebo chyby. O nejčastějších omylech a chybách se zmiňuje tento článek.
Prevalence
První omyl se týká vědomostí o četnosti chlopenních vad v populaci. Jsou totiž považovány za poměrně vzácné onemocnění. Je to dáno ústupem revmatické horečky, malým počtem porevmatických vad [1] i zanedbatelným výskytem vrozených srdečních vad v dospělosti, ty jsou dnes diagnostikovány i léčeny pediatry. Přichází li nemocný k lékaři s obtížemi, které dovolují i jiné vysvětlení, je dána přednost častějšímu onemocnění. Je to první omyl i první chyba. Chlopenní vady mají dnes převážně degenerativní etiologii a jejich výskyt se zvyšuje s rostoucím věkem. Prevalence středně významné až významné vady je odhadována v středním věku pod 1%, ve věku nad 75 let však již výše než 10% [2] (obr. 1).
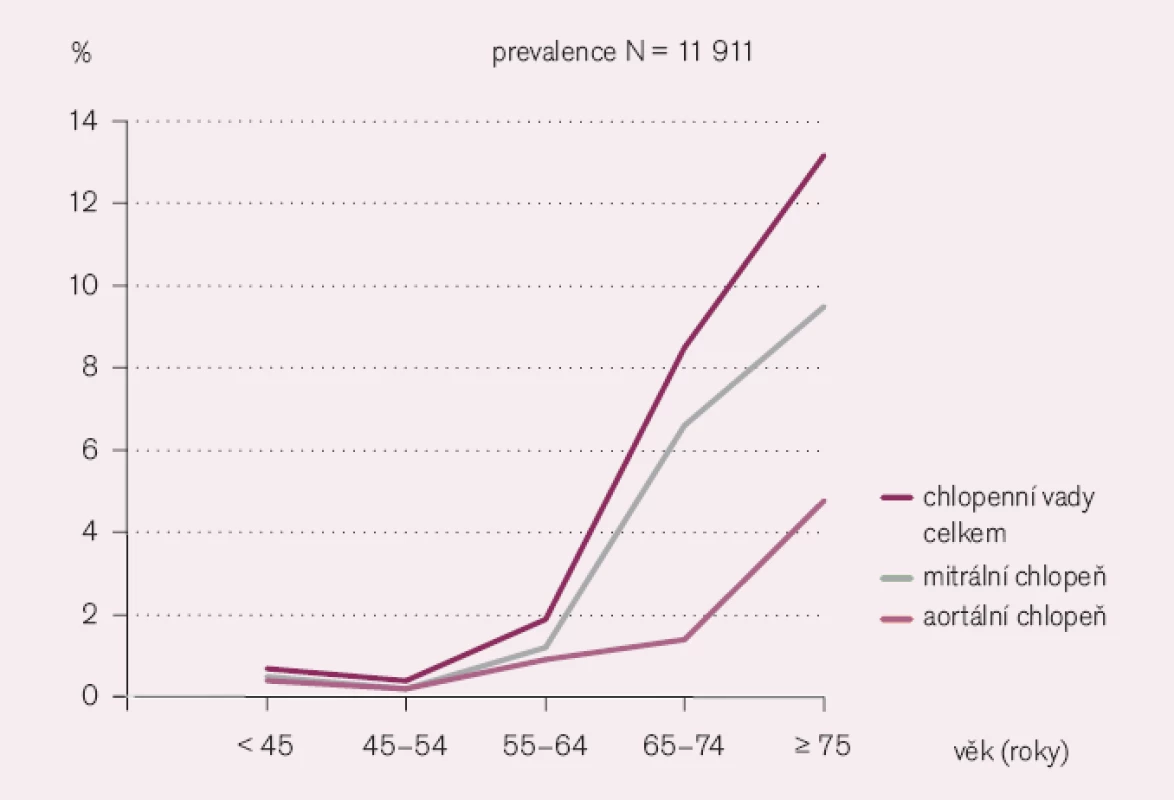
Sadiq popisuje aortální stenózu u 63 nemocných ve věku ≥ 100 let, hospitalizovaných z jiného důvodu než chlopenní vada, dokonce v 27% (sic) [3]. U mitrální regurgitace je prevalence vyšší pro ischemickou chorobu srdeční a pro častý prolaps chlopně, které jsou příčinami vady [4,5]. Mezi časté chlopenní vady patří i sekundární trikuspidální regurgitace, v důsledku tlakového nebo méně často objemového přetížení pravé komory [6].
Diagnóza
Z omylu o nízké prevalenci chlopenních vad v současnosti vyplývá i první chyba. Lékař podle svého mylného názoru o málo frekventním chlopenním onemocnění na vadu nemyslí a svůj postup zaměří od začátku špatným směrem. Základním kamenem diagnostiky chlopenních srdečních vad je pečlivá a svědomitá anamnéza. Anamnéza nebyla nikdy dostatečně oceněna, je stále opomíjena jako procedura, na které lze uspořit nejvíce času. Je to však omyl, který se lékaři záhy vrátí. Anamnéza dovolí nejen orientaci v budoucích diagnostických i léčebných postupech, ale podá také základní informace o pacientovi: jeho vztah k možné nemoci, obavy i úzkost. Je obzvlášť důležitá, jedná li se o první kontakt s nemocným. Je to také chvíle, kdy si lékař získává důvěru nemocného – nebo ji ztrácí.
Následuje neméně podrobné fyzikální vyšetření. Auskultace je nejrychlejší a nejlevnější screeningovou metodou chlopenních vad. Není ji možné plošně nahradit echokardiografií, ta však zůstává vrcholnou diagnostickou metodou současnosti. Lékař prvního kontaktu nemusí přesně stanovit diagnózu chlopenní vady a její závažnosti. Stačí, když vysloví suspicium. Důležité jsou jeho další kroky – odeslat nemocného ke kardiologovi. Ten stanoví diagnózu vady, její závažnost, event. přidružené vady, zjistí rizikové faktory a určuje léčebný postup. Běžná pomocná vyšetření, jakými jsou EKG křivka nebo RTG srdce a plic, nemají příliš velkou senzitivitu ani specificitu, ale mohou přinést určité důležité poznatky, a je proto chybou, když se neprovedou. U EKG je to detekce poruch rytmu, možné atrioventrikulární nebo intraventrikulární blokády, hypertrofie či přetížení jednotlivých srdečních oddílů nebo ischemické změny [7]. RTG srdce ukáže velikost i konfiguraci srdečního stínu, možnou dilataci levé komory i ascendentní aorty, event. zvětšení levé síně a levé komory, RTG snímek plic prokáže infiltraci nebo známky srdečního selhávání. Dominujícím diagnostickým prostředkem je však echokardiografické vyšetření, ať již transthorakální, či transezofageální. Stanoví nejen přítomnost vady, ale i možné vady přidružené, funkci levé či pravé komory, velikost levé síně a přítomnost plicní hypertenze. Někdy je třeba invazivní vyšetření, vždy tehdy, když je nesoulad mezi klinickým nálezem a echokardiografickým vyšetřením nebo je li nutné zobrazit věnčité tepny.
Terapie
Dalším omylem je přesvědčení, že přidružené choroby nemají na průběh chlopenní vady vliv. Z toho vyplývá i další chyba, a to že po stanovení diagnózy srdečního postižení se po těchto komorbiditách intenzivně nepátrá a radikálně neléčí. Týká se to především systémové hypertenze a ischemické choroby srdeční, ale i metabolických poruch, jako např. dyslipidemie nebo diabetes mellitus.
Systémová hypertenze má nepříznivé hemodynamické důsledky pro mitrální regurgitaci. Zvýšený afterload zvyšuje regurgitační tok, zhoršuje chlopenní vadu, a vyžaduje proto účinné léčení. Na druhé straně se neprokázalo, že by u normotenzní chronické mitrální regurgitace pomohla antihypertenzní léčba zpomalit progresi vady. Pacienti s chronickou mitrální regurgitací, kteří přišli v roce 2006 k operaci na Centrum kardiovaskulární a transplantační chirurgie v Brně, byli před operací medikamentózně léčeni Warfarinem v 77,4%, beta blokátory v 67,9% a statiny v 50,6% (obr. 2). Na jedné straně je pravděpodobné, že nemocní byli léčeni lege artis pro spolupřítomnou hypertenzi či pro dyslipidemii, ale není možné se zbavit podezření, že se aspoň v některých případech jednalo o pokročilejší stadia vady s fibrilací síní a počínající dysfunkcí levé komory. Tomu by nasvědčovaly i výsledky předoperačního echokardiografického vyšetření u těchto nemocných (průměrné velikosti levé síně, endsystolického rozměru levé komory i výše ejekční frakce): LS 50,7 ± 7,6mm, ESD 46,4 ± 10,3mm a EF 42,3 ± 13,4%. Jsou to ukazatele, které svědčí pro to, že optimální indikace k operaci byla promeškána [5]. Na chybu pozdního odesílání nemocných s mitrální regurgitací upozorňují i A. J. Camm, T. F. Lüscher a P. W. Serruys ve své Cardiovascular Medicine [8].
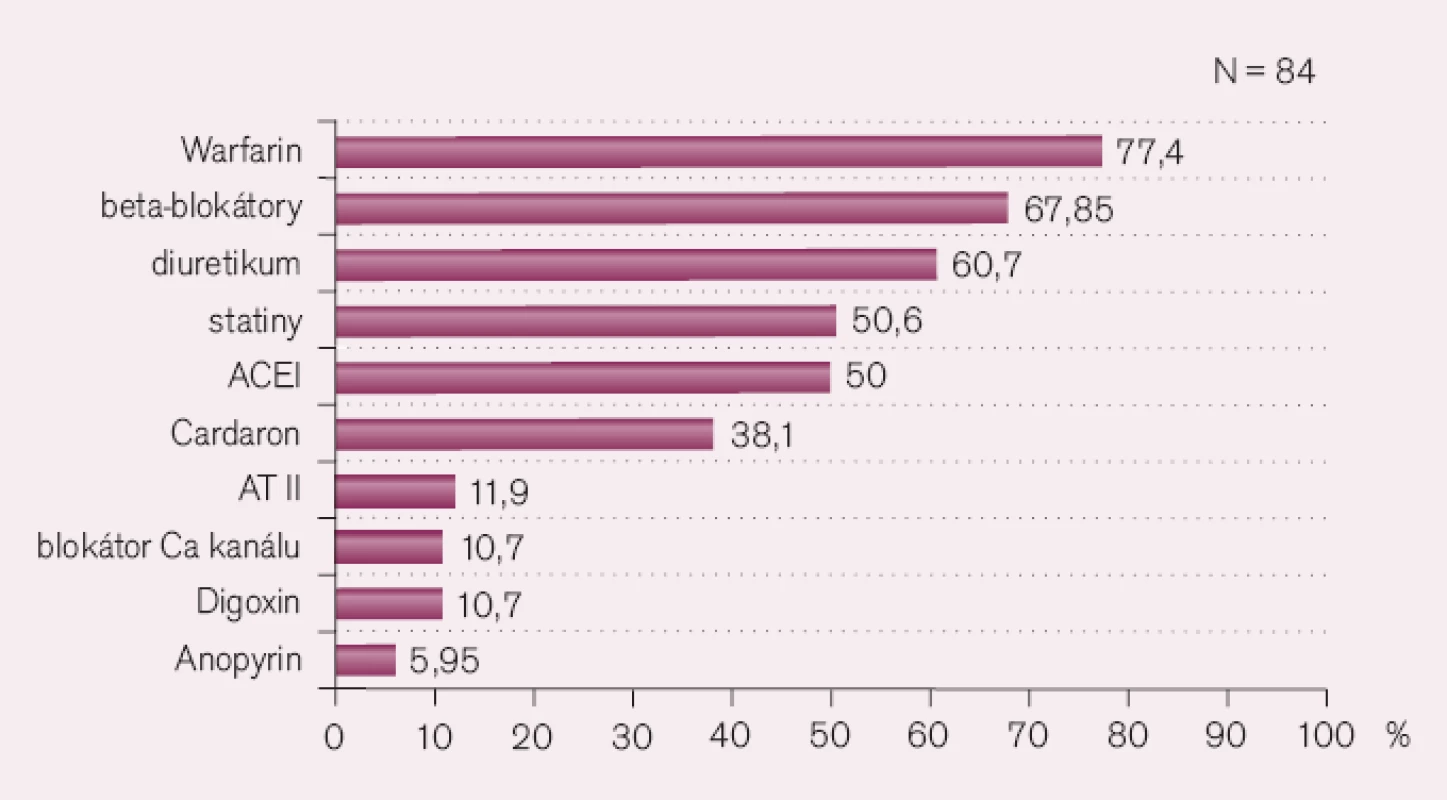
Systémová hypertenze u aortální stenózy zvyšuje afterload levé komory a potencuje progresi vady. V terapii se nejvíce používají beta blokátory a diuretika. Hypertenze byla v souboru 213 nemocných s aortální stenózou léčena v letech 2002–2003 ve Fakultní nemocnici v Plzni v polovině případů beta blokátorem, ve třetině případů diuretiky nebo inhibitory enzymu konvertujícího angiotenzin (ACEI), a to buď samostatně, nebo častěji v kombinaci těchto léků. Obdobná čísla i způsob medikace jsme našli i v souboru 221 nemocných v Centru kardiovaskulární a transplantační chirurgie v Brně: beta blokátor u 42%, diuretikum u 31% a ACEI u 24% pacientů [6]. Obavy z náhlého poklesu tlaku při podání ACEI u stenotické aortální chlopně se nepotvrdily, naopak tyto léky zlepšují symptomy u těžké aortální stenózy [9].
V experimentu se dokonce uvádí, že ACEI může působit příznivě i na hypertrofii levé komory [10] a snad i brání akumulaci kalcia v aortální chlopni [11]. Rozsáhlá prospektivní randomizovaná studie, která by jednoznačně potvrdila výše uvedené hypotézy, doposud nebyla provedena [12].
V roce 2004 naopak Rosenek se spoluautory uvádí, že ACEI nedokáže zpomalit progresi aortální vady, kdežto statiny působí příznivě na průběh aortální stenózy, bez ohledu na jejich hypolipidemický efekt [12]. V té době se čekal výsledek velkých randomizovaných studií; skotské studie Saltire (Scottish Aortic Stenosis and Lipid Lowernig Trial, Impact on Regresion), evropské studie SEAS (Simvastatin and Ezetimibe in Aortic Stenosis) a kanadské studie Astronomer (Aortic Atenosis Progression Observation: Measuring Effect of Rosuvastatin). V minulém roce byly publikovány výsledky výzkumu Saltire a SEAS, kde nebyl prokázán příznivý vliv statinů na průběh aortální stenózy [13]. Výsledky jsou recentní a zcela zřetelné: nemá li nemocný s aortální stenózou jiný důvod k podávání statinů (hypercholesterolemie), není vada sama o sobě důvodem k podávání hypolipidemik, i když pravděpodobně teprve výsledky studie Astronomer přinesou definitivní vysvětlení.
Operace
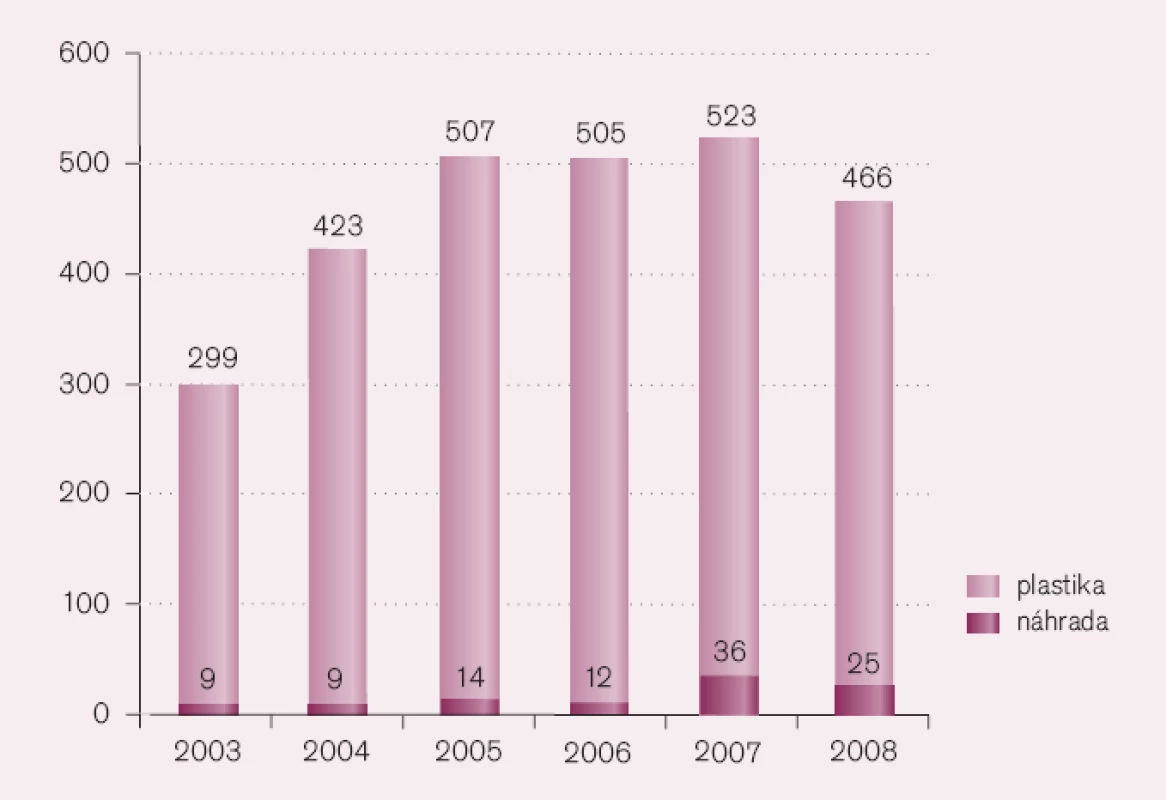
Jakmile však chlopenní vada splňuje indikační kritéria k operaci, má být nemocný operován. Přesné indikace jsou uvedeny v Doporučeních České kardiologické společnosti [14]. Zde dochází k největším omylům a chybám v diagnostice i terapii chlopenních vad. Nejčastějším omylem je přesvědčení, že nemocný indikovaný k operaci musí být výrazně symptomatický. Není tomu tak. U chronické mitrální regurgitace jsou prvotní příznaky málo imperativní: slabost a únavnost, tedy obtíže, které mohou být snadno vysvětlitelné přepracováním, nedostatečným odpočinkem či malou fyzickou zdatností. Dušnost je u mitrální regurgitace příznakem pozdním. Aortální stenóza, druhá nejčastější chlopenní vada, má stoupající incidenci se zvyšujícím se věkem. Poměrně často se stává, že starý člověk omezuje svou fyzickou zátěž až k minimu a na otázku lékaře odpovídá, že nemá žádné obtíže. Pro tyto omyly dochází k závažné chybě, že nemocný není podrobně vyšetřen, diagnóza není stanovena správně a pacient se k operaci dostává v době, kdy je optimální čas k operaci již promeškán. I když nejčastějšími chlopenními vadami v současnosti jsou aortální stenóza a mitrální regurgitace, řadí se k nim často i trikuspidální regurgitace jako hemodynamický důsledek pozdě rozpoznané vady. Nejlépe je to patrné na počtech operací trikuspidální regurgitace v našem státě. Koordinační středisko pro rezortní zdravotnické informační systémy uvádí zvyšující se počty těchto operací, v posledních letech více než 500 ročně (obr. 3). U těchto nemocných se nejedná většinou o primární postižení trikuspidální chlopně (revmatická horečka, karcinoid, anorektika, ischemická choroba srdeční), ale o sekundární postižení v důsledku objemového přetížení (defekt síňového septa II. typu), častěji však v důsledku tlakového přetížení u plicní hypertenze, která se objevuje v pozdních stadiích srdečních vad levého srdce [6].
Další omyl vzniká při informacích pacienta o plánované operaci. Ošetřující lékař by měl vědět, jaké operační řešení může čekat jeho pacienta. Průzkum Evropské kardiologické společnosti provedený v roce 2000 ukazuje procedury, které se v Evropě provádějí u jednotlivých vad.
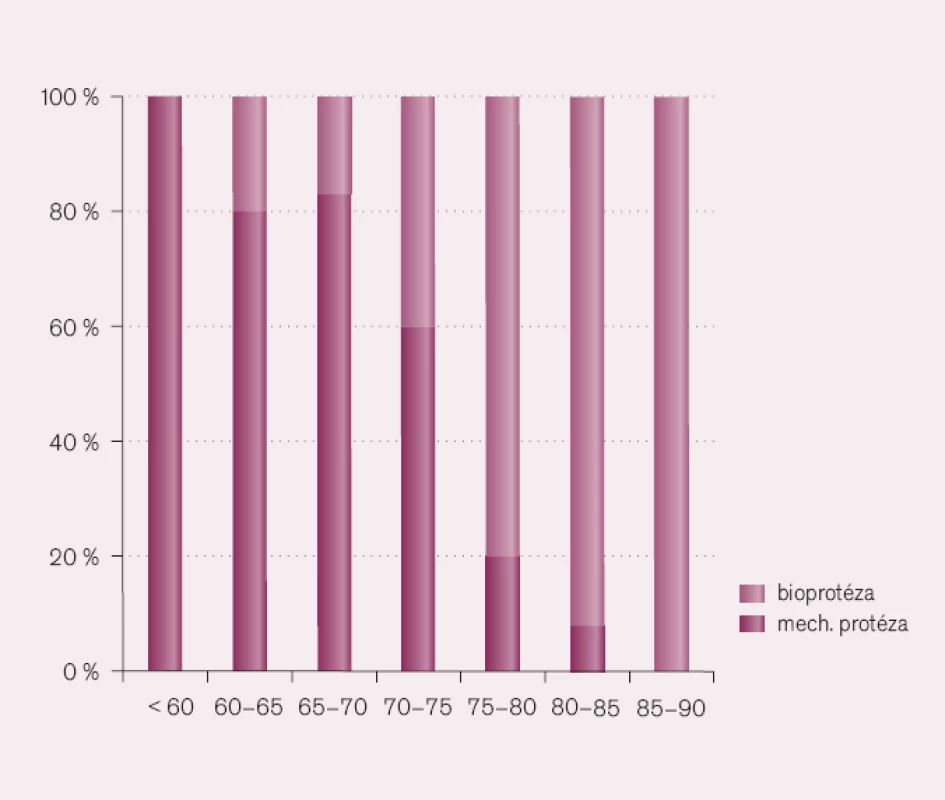
Zajímavý je vysoký počet implantovaných bioprotéz u aortálních stenóz a ještě vyšší počet záchovných operací u mitrální regurgitace. U pacientů s aortální stenózou je přímá závislost použití bioprotézy na věku nemocného (obr. 4, volně podle Iunga et al). U nemocných mladších 65 let je implantována výhradně mechanická chlopeň a u nemocných starších 85 let vždy bioprotéza [15].
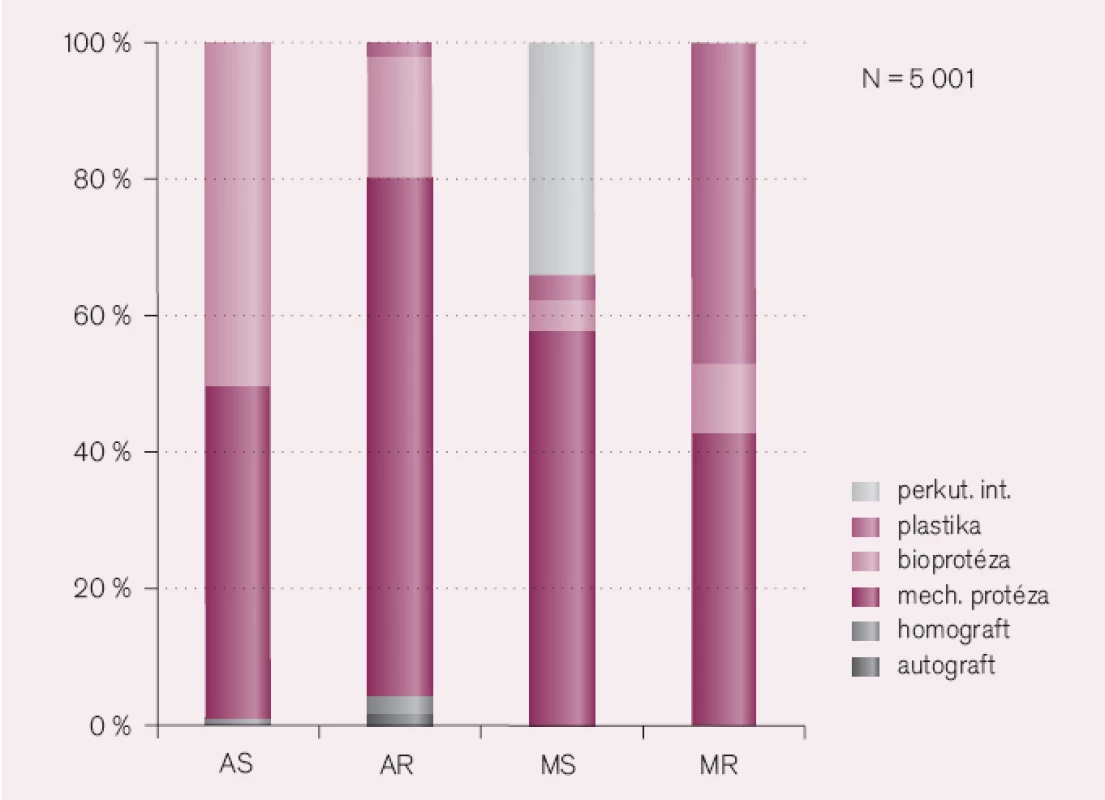
Mitrální regurgitace je v České republice řešena více než v 50% záchovnou operací, bez použití protézy. Oba dva tyto operační postupy (bioprotéza u aortální stenózy a záchovná operace u mitrální regurgitace) ušetří ve většině případů operovaného nemocného úskalí pooperační doživotní antikoagulace. Je proto nutné pacientovi poskytnout základní informaci o předpokládané operaci. Na kardiochirurgickém pracovišti bude nemocný podrobně seznámen se způsobem i druhem operace, ale již při základním rozhovoru ho musí ošetřující lékař informovat o možnostech léčby i jejích rizicích. Pokud lékař tuto základní orientaci neposkytne, dopouští se chyby. Stejné, ne li dokonce větší chyby se dopustí tehdy, když starého nemocného odrazuje od kardiochirurgického výkonu. Záleží samozřejmě na pokročilosti vady a na přidružených nemocech. Operační postupy, anesteziologické možnosti i pooperační sledování slibují příznivé výsledky. U aortální stenózy uvádí Aronow dva údaje: jednak registr Spojeného království, který sledoval 1 100 nemocných ve věku ≥ 80 let. Byla jim nahrazena aortální chlopeň s 30denní mortalitou 6,6%. Zajímavé jsou také údaje o přežívání těchto nemocných: jeden rok po operaci 89%, dva roky 79% a pět let 69% [16]. Aronow dále uvádí práci Aroma a spolupracovníků, kteří provedli náhradu aortální chlopně u 273 nemocných ve věku 70–89 let (střední věk 75 let) s operační mortalitou 5% [16]. Obdobné výsledky uvádí i české písemnictví. Adamíra se spolupracovníky sledoval 91 nemocných nad 80 let, kterým byla v letech 1997–2007 nahrazena aortální chlopeň s operační mortalitou 6,6% [17].
U nemocných s mitrální regurgitací je výsledek operace závislý na závažnosti vady a na druhu výkonu. Časná mortalita po záchovných operacích mitrální chlopně je nižší než 3%, po náhradách mitrální chlopně se pohybuje mezi 3 až 7% [18]. Pooperační výsledky operace mitrální regurgitace v různých věkových skupinách přináší Detaint se svými spolupracovníky z Mayo Clinic v Rochestru. Na velké sestavě nemocných (N = 1 344) zjistil, že operační výsledky v průběhu let 1980–1996 mají zřetelný pokles mortality. Týká se to všech skupin nemocných, především však starších pacientů, u nichž byla operační mortalita obzvlášť vysoká. Ve věku ≥ 75let (N = 284) klesla z 27% na 5%, u nemocných ve věku 65–74 let (N = 504) z 21% na 5% a u nemocných mladších než 65 let (N = 556) ze 7% na 2%. Autoři uzavírají, že „nemocní s mitrální regurgitací ve stáří mohou být dnes pečlivě zvažováni pro chirurgickou korekci dříve, než se objeví refrakterní srdeční selhání“ [19]. Zmeškání optimálního času k operaci je nutné považovat vždy za mimořádně závažnou chybu.
Katetrizační intervence
Nicméně u obzvlášť pokročilých aortálních stenóz nebo v případě závažných komorbidit, které znemožňují operační výkon, bude možné v blízké budoucnosti nemocnému nabídnout perkutánní transkatetrovou implantaci aortální umělé chlopně. Je to procedura nová, poprvé ji provedl Francouz Cribier v roce 2002 a v roce 2008 již bylo uskutečněno více než 4 000 výkonů [20,21].
V letošním roce byly publikovány v časopise Intervenční a akutní kardiologie první výsledky úspěšných implantací aortální chlopně touto cestou i v České republice [22,23].
Obdobná katetrizační korekce je možná i u mitrální regurgitace, i když procedura není tak rozšířená jako implantace aortální chlopně. Je možné provést zúžení mitrálního anulu prstencem zavedeným přes sinus venosus do vena cordis magna (doposud bylo na světě provedeno něco přes 100 výkonů) nebo pomocí svorky či stehu je možné rozdělit dilatovaný anulus na dvě části, jak se to chirurgicky provádí podle milánského chirurga Alfieriho (v současné době byla takto katetrizačně korigována mitrální regurgitace u více než 300 nemocných) [24,25]. Tyto katetrizační léčebné metody jsou teprve ve stadiu klinického experimentu, ošetřující lékař by však o nich měl být informován.
Pooperační sledování
I v pooperačním období se objevuje řada závažných chyb. Pacient musí být po operaci pravidelně sledován. Existují tři oblasti pooperační péče, které jsou mimořádně významné. Je to především antikoagulační terapie, která je životně důležitá pro nemocné s mechanickou protézou a u nemocných s fibrilací síní. Jsou stanoveny hranice vhodného INR (aortální náhrady 2,0–2,5, mitrální náhrady 2,5–3,0 a u trikuspidálních náhrad 3,0–3,5), které je třeba pečlivě dodržovat, protože jinak nemocnému hrozí dvojí nebezpečí. Při nízkých hodnotách INR je nebezpečí trombózy chlopně a trombembolických komplikací, naopak při vysokých hodnotách je nebezpečí krvácení. Četnost kontrol se řídí stabilitou hodnot INR, neměla by však přesahovat dobu 4–6 týdnů. Dalším objektem pravidelného sledování je funkce umělé chlopně. Dysfunkce chlopně se projeví jednak zhoršením zdravotního stavu nemocného a jednak změnou poslechového nálezu. Je však nutné na tuto komplikaci myslet. Stejně důležité je pamatovat na možnou protézovou endokarditidu, která je obtížněji léčitelná než bakteriální endokarditida nativní chlopně. Týká se to především pozdní indikace vad k operaci. Je třeba sledovat i funkci levé komory srdeční, která může být již předoperačně snížena a která se může nadále zhoršovat i po úspěšné operaci. Je také nutné i nadále pečovat o dostatečnou léčbu přidružených nemocí, které chlopenní vadu mohou provázet. Pravidelné kontroly praktického lékaře se řídí zdravotním stavem nemocného a nutností kontroly antikoagulační léčby. Kardiolog by měl vidět nemocného dvakrát ročně, z toho jednou ročně s echokardiografickou kontrolou [6].
Stále se zapomíná na rehabilitaci po operaci. Evropská kardiologická společnost doporučuje ve svých Guidelines, aby multidisciplinární rehabilitační program byl k dispozici všem nemocným podstupujícím chlopenní operaci [26].
Závěr
Tento stručný průvodce péče o nemocného s chlopenní vadou se snažil upozornit na všechna úskalí, která lékaře čekají od prvního setkání s nemocným až po jeho pravidelné kontroly po operaci. Současně upozorňuje na nejčastější omyly a chyby v diagnostických i terapeutických postupech, kterých se dopouštíme buď z neznalosti, nebo nepozorností v tomto obtížném rozhodování.
Byl jsem překvapen, když mě redaktorka Kardiologické revue požádala o článek k osmdesátinám prof. Miloše Štejfy. Jubilant byl totiž odjakživa označován jako mladší, to pro odlišení od svého tatínka stejného jména. Bylo pro mě překvapením, že junioři také stárnou, zvlášť ti, kteří každým rokem svého života přesvědčují o opaku. Oba Štejfové byli mými učiteli, na které se nezapomíná, a svůj vztah a obdiv k panu profesoru Miloši Štejfovi mladšímu jsem už před pěti lety vyjádřil v článku Collega optimus [27].
Práce byla podpořena grantem IGA MZ ČR č. 8306-5
Doručeno do redakce 11. 3. 2009
Přijato po recenzi 24. 4. 2009
prof. MUDr. Roman Čerbák, CSc.
Centrum kardiovaskulární a transplantační chirurgie
roman.cerbak@cktch.cz
Zdroje
1. Stollerman GH. Rheumatic fever in the 21st century. Clin Infect Dis 2001; 33: 806–814.
2. Nkomo VT, Gardin JM, Skelton TN et al. Burden of Valvular Heart Disease: A Population‑based study. Lancet 2006; 368: 1005–1011.
3. Sadiq A, Choudhury M, Ali K et al. Echocardiographic characteristic in patients: > or = 100 years of age. Am J Cardiol 2007; 100: 1792–1794.
4. Aschermann M, Widimský P, Veselka J et al. Kardiologie. Praha Galén: 2004.
5. Čerbák R. Mitrální regurgitace 2006 – editorial. Vnitř Lék 2006; 52: 1006–1009.
6. Čerbák R et al. Nejčastější chlopenní vady, aortální stenóza a mitrální regurgitace. Praha: Galén 2007.
7. Čerbák R. EKG změny u aortálních chlopenních vad. Vnitř Lék 2002; 48 Suppl 1: 86–89.
8. Camm AJ, Lüscher TF, Serruys PW. The ESC Textbook of Cardiovascular Medicine. 1st ed. Oxford: Blackwell Publishing 2006.
9. Chockalingam A, Venkatesan S, Subramaniam T et al. Safety and efficacy of angiotensin‑converting enzyme inhibitors in symptomatic severe aortic stenosis: Symptomatic Cardiac Obstruction-Pilot Study of Enalapril in Aortic Stenosis (SCOPE-AS). Am Heart J 2004; 147: E19.
10. Gonçalves G, Zornoff LA, Ribeiro HB et al. Blockade of renin‑angiotensin system attenuates cardiac remodeling in rats undergoing aortic stenosis. Arq Bras Cardiol 2005; 84: 304–308.
11. O’Brien KD, Probstfield JL, Caulfield MT et al. Angiotensin‑converting enzyme inhibitors and change in aortic valve calcium. Arch Intern Med 2005; 165: 858–862.
12. Rosenhek R, Rader F, Loho N et al. Statins but not angiotensin‑converting enzyme inhibitors delay progression of aortic stenosis. Circulation 2004; 110 : 1291–1295.
13. Linhartová K, Čerbák R, Štěrbáková G. Aortální stenóza a výsledky studie SEAS – má smysl hypolipidemická léčba aortální stenózy? Cor Vasa 2009; 51: 210–211.
14. Popelová J, Benešová M, Brtko M et al. Doporučení pro diagnostiku a léčbu chlopenních srdečních vad v dospělosti. Cor Vasa 2007; 49: K6–K45.
15. Iung B, Baron G, Butchart EG et al. A prospective survey of patiens with valvular heart disease in Europe: the Euro Heart Survey on valvular heart disease. Eur Heart J 2003; 24: 1231–1243.
16. Aronow WS, Fleg JL. Cardiovascular Disease in the Elderly. 3rd ed. New York: Marcel Dekker 2004.
17. Adamíra M, Juštík P, Pirk J et al. Náhrada aortální chlopně u nemocných ve věku nad 80 let. Cor et Vasa 2009; v tisku.
18. Dominik J. Kardiochirurgie. Praha: Grada Publishing 1998.
19. Detaint D, Sundt TM, Nkomo VT et al. Surgical correction of mitral regurgitation in the elderly: outcomes and recent improvements. Circulation 2006; 114: 265–272.
20. Cribier A, Eltchaninoff H, Tron C. First human transcatheter implantation of an aortic valve prosthesis in a case of severe calcific aortic stenosis. Ann Cardiol Angeiol 2003; 52: 173–175.
21. Godin M, Tron C, Eltchaninoff H et al. Percutaneous treatment of aortic stenosis. Ann Cardiol Angeiol 2008; 57: 321–326.
22. Želízko M, Janek B, Netuka I et al. Perkutánní implantace aortální chlopně u nemocné s těsnou aortální stenózou. Interv Akut Kardiol 2009; 8: 43–45.
23. Šťásek J, Vojáček J, Bis J et al. První zkušenosti s perkutánní transfemorální implantací chlopně Edwards SapienTM u nemocných s aortální stenózou. Interv Akut Kardiol 2009; 8: 47–51.
24. Dubreuil O, Basmadjian A, Ducharme A et al. Percutaneous mitral valve annuloplasty for ischemic mitral regurgitation: first in man experience with a temporary implant. Catheter Cardiovasc Interv 2007; 69: 1053–1061.
25. Feldman T, Wasserman HS, Herrmann HC et al. Percutaneous mitral valve repair using the edge-to-edge technique: six-month results of the EVEREST Phase I Clinical Trial. J Am Coll Cardiol 2005; 46: 2134–2140.
26. Butchart EG, Gohlke-Bärwolf C, Antunes MJ et al. Recommendation for the management of patients after heart valve surgery. Eur Heart J 2005; 26: 2463–2471.
27. Čerbák R. Collega optimus. Kardiologická revue 2004, 2: 5–6.
Štítky
Dětská kardiologie Interní lékařství Kardiochirurgie KardiologieČlánek vyšel v časopise
Kardiologická revue – Interní medicína

2009 Číslo 2
Nejčtenější v tomto čísle
- Chyby v diagnostice a léčbě akutních forem ischemické choroby srdeční
- Imunosupresivní léčba po transplantaci srdce
- Cardiometabolic risk is a threat for the 21st century cardiology
- Rehabilitace nemocných s ischemickou chorobou srdeční
