Ve dvou se to lépe táhne
Autoři:
J. Špinar 1; L. Špinarová 2
Působiště autorů:
Interní kardiologická klinika FN Brno-Bohunice
1; I. interní kardioangiologická klinika FN u sv. Anny v Brně
2
Vyšlo v časopise:
Kardiol Rev Int Med 2009, 11(2): 89-94
Kategorie:
Zpráva z odborného sympozia
Díky edukačnímu grantu farmaceutické firmy Abbott vznikl projekt „Ve dvou se to lépe táhne – Vo dvojici sa to lepšie ťahá“, který spočíval v sérii přednášek v sedmi městech České a Slovenské republiky. Celá akce proběhla pod záštitou České internistické společnosti, České kardiologické společnosti, České společnosti pro hypertenzi, Slovenské internistické společnosti a Slovenské kardiologické společnosti. První sympozium proběhlo v Plzni 17. 3. 2009, následovala Praha, Ostrava, Brno, Košice, Bratislava a zakončení bylo v Banské Bystrici 21. 3. 2009.
Sympozium se vždy neslo v duchu přátelství a pomoci, což symbolicky vyjadřoval nejen vlastní název akce, ale i to, že na společné téma přednášela vždy dvojice odborníků. Buď se jednalo o zástupce obou republik (Hypertenze: Widimský + Gonsorčík, Ledviny: Monhart + Krčméry, Metabolický syndrom: Dukát + Rosolová), nebo o dvojici manželskou (Špinar + Špinarová). I moderátorská dvojice byla federální – první vicemiss Slovenské republiky roku 2000, redaktorka a moderátorka slovenské televize slečna Andrea Chabroňová a herec a moderátor Marek Vašut.
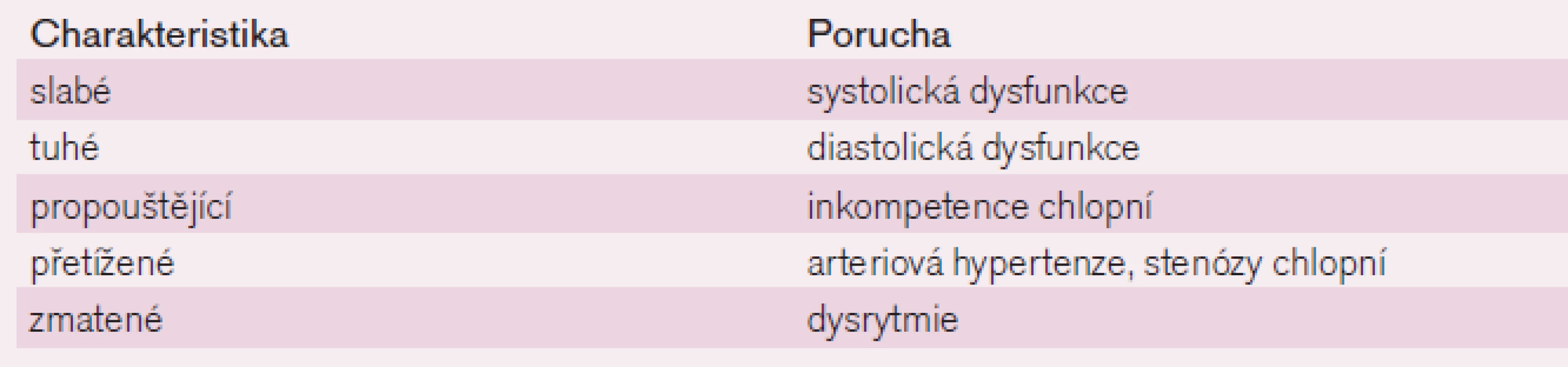
Přednáškový blok zahajovala budoucí předsedkyně Slovenské kardiologické společnosti doc. MUDr. Eva Goncalvesová, CSc. sdělením o klasifikaci chronického srdečního selhání, které označila jako chaos. Uvedla, že definice a klasifikace jsou snahou o nastolení pořádku. Definice je výstižný popis přirozené podstaty věci, procesu nebo činnosti. Při srdečním selhání je definice a klasifikace zásadním předpokladem pro standardizaci diagnostiky a léčby. V přednášce pak ukázala přehled definic a klasifikací chronického srdečního selhání (tab. 1 a 2) a na závěr prezentovala návrh, jak by měl vypadat strukturovaný zápis syndromu srdečního selhání pro potřeby klinické praxe.

Následovala dvojice s nosným tématem hypertenze. Prof. Widimský (předseda České společnosti pro hypertenzi) hovořil o cílových hodnotách krevního tlaku a výběru antihypertenziv. Podle nových Doporučení diagnostiky a léčby arteriální hypertenze je nejdůležitějším opatřením v léčbě hypertenze dosažení cílových hodnot TK. Přesto tato nová doporučení vyjmenovávají celou řadu klinických situací, ve kterých je díky evidenci/důkazům upřednostňována jedna třída antihypertenziv před druhou. K těmto situacím patří např. hypertenze a srdeční selhání, hypertenze + metabolický syndrom/zvýšené riziko diabetes mellitus (DM)/diabetes mellitus, hypertenze + fibrilace síní, hypertenze + hypertrofie levé komory srdeční aj.
Prakticky ve všech výše zmíněných situacích jsou vhodné inhibitory angiotenzin‑konvertujícího enzymu (ACE‑inhibitory – ACE-I), které tak patří k základním třídám kardiovaskulárních (KV) léků. Výčet klinických indikací se tak v nových doporučeních neustále rozšiřuje. Při používání ACE‑inhibitorů v léčbě hypertenze bychom měli používat látky s delším poločasem umožňujícím dávkování jedenkrát denně, ke kterým máme navíc řadu důkazů o příznivém ovlivnění kardiovaskulární mortality/morbidity. Trandolapril oba tyto požadavky splňuje. Studie s využitím 24hodinového monitorování krevního tlaku (TK) prokázaly, že podávání trandolaprilu jedenkrát denně vede k výraznému snížení TK v průběhu celých 24 hod. Z klinického hlediska je rovněž důležité, že významný antihypertenzní účinek trandolaprilu přetrvává v menší míře i v dalších 24 hod (mezi 24–48 hod) (obr. 1). Tato skutečnost je klinicky užitečná a přínosná s ohledem na častou non‑compliance nemocných k dlouhodobému podávání antihypertenzivních látek. U trandolaprilu máme dostatek důkazů o příznivém ovlivnění KV mortality/morbidity.
![Výsledky studie THOR – dlouhodobý efekt trandolaprilu [1].](https://www.kardiologickarevue.cz/media/cache/resolve/media_object_image_small/media/image/ca0950609aadb5605b8db4c52b4eec9d.png)
Prof. Widimský zdůraznil i výhody kombinovaných preparátů a vyzdvihl studii ACCOMPLISH, kde ACE inhibitor + dihydropyridin (amlodipin) měl významně menší kardiovaskulární morbiditu a mortalitu než kombinovaný preparát ACE inhibitor a diuretikum.
Doc. Gonsorčík z Košic hovořil o compliance pacienta a významu spolupráce lékař-pacient. Pacienti s hypertenzí patří mezi nejčastější pacienty v ambulanci praktického lékaře i specialisty. U každého nemocného by kromě změření krevního tlaku mělo být stanoveno i celkové kardiovaskulární riziko a s přihlédnutím ke všem komorbiditám a postižením cílových orgánů by mělo být rozhodnuto o výběru antihypertenziva. Připomenul i velmi instruktivní dělení nemocných podle toho, jak užívají léky, pacient „METRONOM“ bere léky pravidelně a přesně, pacient „ANARCHISTA“ naopak naprosto chaoticky, víkendoví pacienti berou léky v sobotu a neděli kdykoliv během dne a někdy vůbec a dovolenkoví si léky na dovolenou někdy ani nenachystají.
Compliance pacienta výrazně klesá s počtem tabletek (obr. 2) a jedním z možných řešení jsou kombinované preparáty, které redukují riziko noncompliance o 20–30%. Většina fixních kombinací obsahuje bohužel diuretikum, které není vhodné pro mnoho nemocných. Z pohledu organoprotektivity se jeví jako výhodná kombinace verapamilu s trandolaprilem, která je obsažena v preparátu TARKA.
![Vztah počtu léků a compliance [2].](https://www.kardiologickarevue.cz/media/cache/resolve/media_object_image_small/media/image/1fa43934cdc1575dd8f5fff56458db33.png)
Další blok se týkal ACE inhibitorů, kalciových blokátorů a tepové frekvence. Prof. Špinar (Brno) zdůraznil, že tepová frekvence předpovídá mortalitu u zdravých lidí, u hypertoniků, pacientů po infarktu myokardu (IM), se srdečním selháním, s metabolickým syndromem i starších osob (obr. 3 a 4). Klidová tachykardie přispívá ke snížení délky života. Zda se jedná pouze o odraz aktivace sympatiku nebo jiné patofyziologické mechanizmy, není zcela jasné. Proto se zdá být rozumné snížit tepovou frekvenci, a tím i nároky myokardu na kyslík. Přitom ale zvýšená klidová frekvence dosud není považována za významný rizikový faktor vzniku kardiovaskulárních onemocnění. Je tomu tak proto, že chybí prospektivní studie prokazující, že snížení tepové frekvence snižuje i kardiovaskulární a celkovou mortalitu. Obdobně není známo, jaká tepová frekvence je pro člověka optimální, resp. fyziologická. Ve zvířecí říši existuje lineární vztah mezi tepovou frekvencí a délkou života, člověk je však výjimkou a žije mnohem déle, než by vypovídala jeho tepová frekvence. Obdobně ženy mají vyšší tepovou frekvenci než muži, přesto žijí déle.
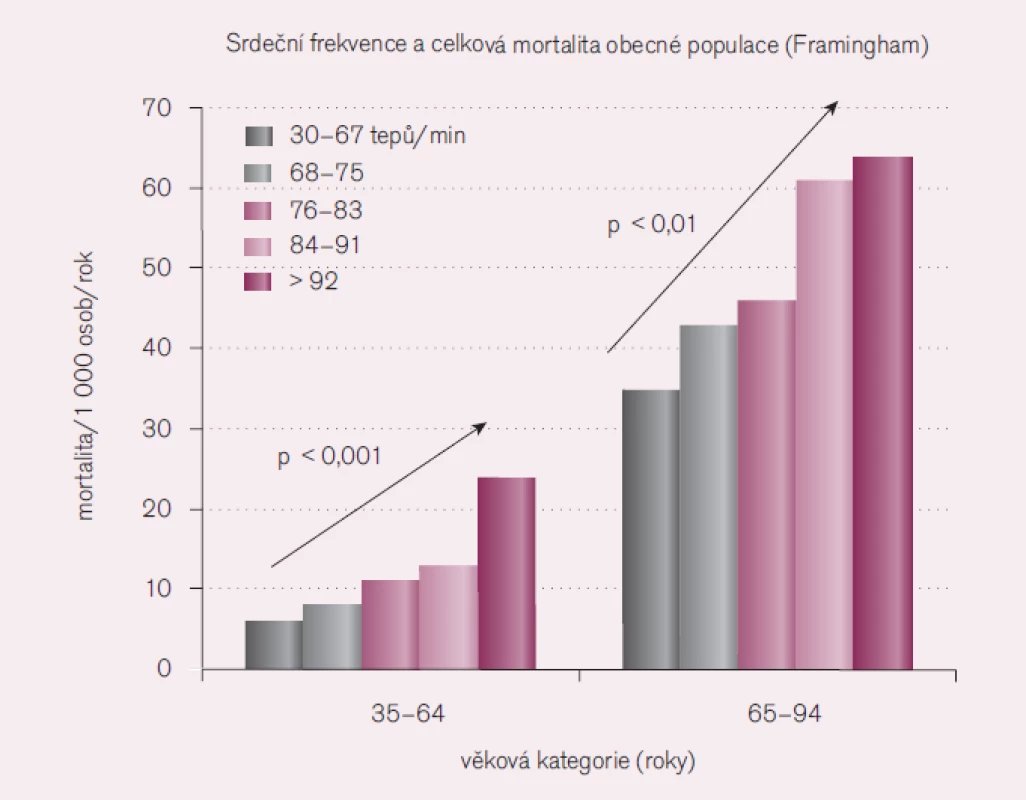
![Tepová frekvence a mortalita po infarktu myokardu [3].](https://www.kardiologickarevue.cz/media/cache/resolve/media_object_image_small/media/image/72d5f3a7b4b9a4102a6bcb68aef115a2.png)
Snížením zvýšené tepové frekvence se snažíme ovlivnit jak úmrtnost, tak komplikace včetně srdečního selhání. Není však zatím zcela jasné, zda‑li není příznivý účinek bradykardizujících léků dán spíše jejich dalšími farmakologickými vlastnostmi a snížení tepové frekvence je pouze jejich vedlejší vliv. Je mnoho léků, které ovlivňují tepovou frekvenci, v kardiologii používáme cíleně čtyři lékové skupiny – kalciové antagonisty verapamilového typu (fenylalkylaminy) (obr. 5), betablokátory (bez ISA aktivity), digitalis a látky blokující If kanál (bradiny).
![Rozdílný vliv blokátorů vápníku na kardiovaskulární příhody [4].](https://www.kardiologickarevue.cz/media/cache/resolve/media_object_image_small/media/image/19cca936fd3f16479c159c131c73b55c.png)
V dánské studii DAVIT II byl podáván 878 nemocným po infarktu myokardu verapamil v dávce 360mg/den a 897 nemocným placebo. Léčba byla zahájena druhý týden po vzniku infarktu myokardu a probíhala po dobu 18 měsíců, nemocní nesměli užívat betablokátory. Mortalita po 1,5 roce při podávání verapamilu byla 11,1% a po placebu 13,8% (ns), riziko výskytu velkých kardiovaskulárních příhod bylo nižší o 20% (p = 0,03) ve prospěch verapamilu.
V mezinárodní studii INVEST u 22 576 nemocných po infarktu myokardu byla léčba založená na verapamilu spojena se stejným výskytem úmrtí, reinfarktů či cévních mozkových příhod jako léčba založená na atenololu. Při léčbě verapamilem však vznikl signifikantně méně nový diabetes mellitus a diabetici měli signifikantně méně kardiovaskulárních příhod.
Bradykardizující léky v léčbě nemocných po srdečním infarktu vykazují kromě snížení tepové frekvence také další farmakologické vlastnosti – zvýšení stažlivosti, snížení sympatické aktivity, vazodilatační účinky, a proto i jejich podávání má své jasné indikace, ale i kontraindikace. Digitalis je indikován u fibrilace síní, betablokátory většině nemocným především se srdečním selháním, verapamil u nemocných bez srdečního selhání s diabetem či metabolickým syndromem a vždy u kontraindikace betablokátorů, ivabradin ještě jasné indikace nemá.
Prof. Špinarová (Brno) ve svém sdělení zdůraznila současné postavení ACE inhibitorů v léčbě kardiovaskulárních onemocnění.
Velkých studií zabývajících se podáváním inhibitorů angiotenzin konvertujícího enzymu po infarktu myokardu bylo dokončeno již mnoho a zahrnují v současné době informace o více než 100 000 sledovaných. Studie TRACE zahrnula nemocné po IM s EF </= 35%, kteří dostávali trandolapril nebo placebo. Doba sledování byla 24–50 měsíců, snížení relativního rizika celkové mortality bylo u léčené skupiny 22%. Při rozšířeném desetiletém sledování bylo u původně léčených pacientů přítomné 11% snížení rizika celkové mortality, 8% snížení rizika všech hospitalizací a 15% snížení rizika kardiovaskulárních hospitalizací.
Pokud pacient s akutním infarktem myokardu nemá kontraindikace podávání ACE-I (hypotenze, šokový stav, hemodynamická nestabilita, známá přecitlivělost na ACE-I atd.), je podání ACE-I bezpečné již od prvního dne a klinický efekt je nejvýraznější právě v prvních dnech po infarktu myokardu. Klinický efekt je několikanásobně větší u nemocných s nízkou ejekční frakcí a/nebo klinickými známkami srdečního selhání. Mírné snížení úmrtnosti (na hranici statistické významnosti) však bylo pozorováno u všech nemocných po infarktu myokardu bez ohledu na systolickou funkci levé komory či manifestní známky srdečního selhávání. Dlouhodobě budeme v léčbě pokračovat u všech nemocných, kteří nemají kontraindikace a léčbu tolerují.
Na základě studií HOPE, EUROPA a PEACE jsou doporučovány i u asymptomatických forem ischemické choroby srdeční (ICHS) či rizikových nemocných pro ICHS. Ve studii PEACE – podávání trandolaprilu oproti placebu u nemocných s ICHS – nebyl pozorován efekt na snížení primárního cíle, na celkovou mortalitu či na nový infarkt myokardu. Byl pozorován významný trend snížení cévních mozkových příhod, statisticky významné snížení hospitalizací či úmrtí na srdeční selhání a statisticky významné snížení výskytu nového diabetes mellitus (obr. 6).
![Výsledky studie PEACE [5].](https://www.kardiologickarevue.cz/media/cache/resolve/media_object_image_small/media/image/d97431e1f4a7d9ad335a00f3173dc9e6.png)
Velká klinická studie VALIANT srovnávala monoterapii AIIA i ACE-I s kombinací obou lékových skupin u pacientů po IM, komplikovaném srdečním selhání nebo s dysfunkcí levé komory. Nebyl nalezen statisticky významný rozdíl mezi valsartanem a captoprilem ani mezi monoterapií a kombinační léčbou. Při kombinační léčbě byl zaznamenán větší výskyt nežádoucích účinků než u monoterapie. Výskyt kašle byl významně nižší u nemocných léčených pouze valsartanem.
Odpověď, zda jsou v sekundární prevenci infarktu myokardu obě skupiny rovnocenné nebo je některá lepší, přinesla až studie ONTARGET. Studie sledovala 25 577 nemocných s ischemickou chorobou srdeční, s ischemickou chorobou dolních končetin nebo mozku nebo s diabetes mellitus a orgánovým poškozením. Nemocní byli randomizováni na léčbu ramiprilem 10mg nebo telmisartanem 80mg denně nebo kombinací obou přípravků.
Studie ONTARGET potvrdila rovnocennost AII antagonisty (AIIA) telmisartanu a ACE inhibitoru ramiprilu v sekundární prevenci ischemické choroby srdeční a zároveň zřetelně upozornila na nebezpečí zhoršení renálních funkcí při léčbě kombinací obou preparátů.
Další blok byl věnován ledvinám. Prof. Monhart (Praha) nejprve porovnal kardiovaskulární a renální kontinuum.
V současnosti celosvětově chronická onemocnění ledvin postihují přibližně každého desátého obyvatele. V rozvinutých zemích jsou nejčastějšími příčinami diabetes mellitus a hypertenze. Mezi hlavní léčebná opatření, která u pacientů s chronickým onemocněním ledvin významně snižují riziko jak vzniku a další progrese renálního postižení, tak i častých kardiovaskulárních komplikací, patří: 1. snížení TK na hodnoty < 130/80 mmHg, 2. ovlivnění mikroalbuminurie nebo proteinurie s upřednostněním léků blokujících tvorbu nebo účinky angiotenzinu II, 3. kontrola glykemie a krevních tuků.
Ve studii Bakrise u diabetiků 2. typu s manifestní nefropatií dosáhla volná kombinace trandolaprilu s verapamilem SR po jednom roce výraznějšího snížení proteinurie (–62%) i mikroalbuminurie (–65%) ve srovnání s vyššími dávkami samotného trandolaprilu (–33%/–35%) či verapamilu SR (–27%/–30%), a to při srovnatelném poklesu TK. V další studii PROCOPA u pacientů s nediabetickým onemocněním ledvin došlo po šesti měsících k významnému snížení výchozí hodnoty proteinurie fixní kombinací trandolaprilu s verapamilem SR (–48,5%) a samotným trandolaprilem (–41%) ve srovnání s atenololem (–6,2%) nebo verapamilem (–1,4%). U hypertoniků s diabetem 2. typu a normální exkrecí albuminu močí sledovaných ve studii BENEDICT léčba jak kombinací trandolaprilu s verapamilem SR, tak i samotným trandolaprilem za průměrnou dobu 3,6 roku významně oddálila vznik mikroalbuminurie a snížila relativní riziko progrese do mikroalbuminurie o 61% a 51% (obr. 7). Tolerance léčby ve výše uvedených studiích byla velmi dobrá – žádný pacient nebyl vyřazen pro akutní zhoršení funkce ledvin nebo hyperkalemii.
![Výsledky studie BENEDICT [6].](https://www.kardiologickarevue.cz/media/cache/resolve/media_object_image_small/media/image/0a2ee5402c6230eed7940451c09442d7.png)
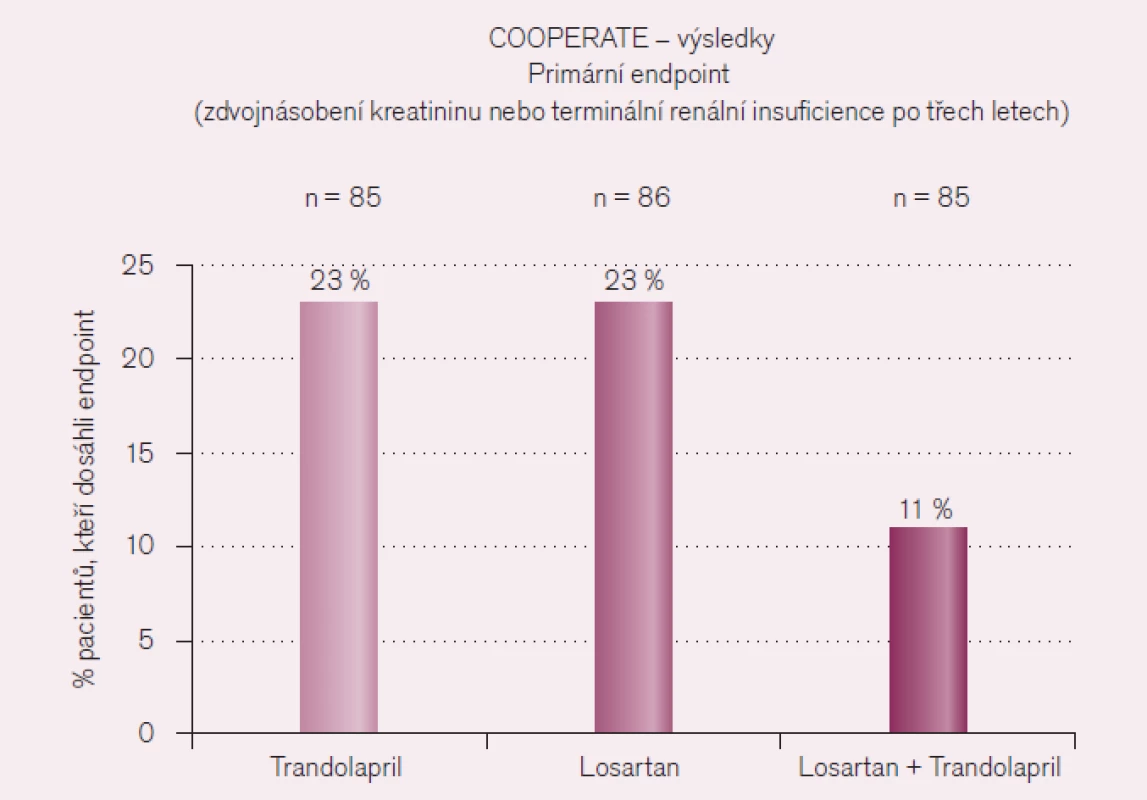
Následující sdělení doc. Krčméryho z Bratislavy se věnovalo především kombinaci ACE inhibitorů a AII antagonistů. U většiny nemocných s renálním postižením je nutná kombinovaná léčba z důvodů renoprotekce. Již dlouho se ví o nefroperotektivním účinku kombinace ACE inhibitorů a kalciových blokátorů verapamilového typu, v poslední době se ale hodně hovoří o kombinaci dvou léků blokujících renin‑angiotenzinový systém. ACE inhibitory a AII antagonisté blokují tento systém, ale zásadně jiným mechanizmem. Jejich kombinace má zcela racionální podklad pro účinnější blokádu celého systému. Cílem studie COOPERATE bylo vyhodnotit účinek kombinace ACE inhibitoru (trandolapril) a AII antagonisty (losartan) oproti monoterapii u nemocných s nediabetickou nefropatií. Výsledky ukazuje obr. 8.
Dnes jsou tedy na kombinaci ACE inhibitor a AII antagonista indikováni nemocní, u kterých je riziko rychlé progrese nefropatie, především nemocní s proteinurií > 1g/24 hod, pacienti s rychlým úbytkem glomerulární filtrace a samozřejmě nemocní s renální insuficiencí vyžadující kombinovanou léčbu hypertenze ke kontrole krevního tlaku. Riziko zhoršování renálních funkcí je při této kombinaci zcela minimální. Z klinických studií je ale známo i riziko hyperkalemie, proto musejí mít všichni tito nemocní pravidelné kontroly hladiny draslíku v krvi, opatrně musíme podávat léky zvyšující kalium jako antiflogistika a blokátory aldosteronu.
Závěrečný blok přednášek byl věnován metabolickému syndromu. Prof. Dukát – předseda Slovenské internistické společnosti – nejprve představil metabolický syndrom a rizika s ním spjatá.
Meta‑analýzy více randomizovaných kontrolovaných klinických studií ukázaly podobné výsledky na pokles krevního tlaku a celkovou mortalitu, ale rozdílný vliv na kardiovaskulární morbiditu. Absolutní benefit je nejvyšší u starších nemocných při dobré kontrole systolického krevního tlaku. Ke kontrole krevního tlaku je v naprosté většině potřebná kombinační léčba hypertenze (obr. 9).
![Počet antihypertenzních léků ve velkých klinických studiích [7].](https://www.kardiologickarevue.cz/media/cache/resolve/media_object_image_small/media/image/cc0ad0314dff8b162a3a8aa5fd41e376.png)
Kombinovaná antihypertenzní terapie je nutná u všech nemocných se zvýšeným kardiovaskulárním rizikem, především u nemocných s metabolickým syndromem, diabetes mellitus či v sekundární prevenci po infarktu myokardu nebo cévní mozkové příhodě. Podle doporučení JNC-7 je kombinovaná léčba doporučená u všech s krevním tlakem > 20/10 mmHg nad normou, podle ESH/ESC doporučení u všech ve 2. a 3. stadiu hypertenze, tedy u všech s orgánovým poškozením.
V současnosti máme k dispozici několik fixních kombinací, které výrazně zlepšují compliance nemocného, výhodou je, že jsou i kombinace s různými dávkami léku, jako např. v preparátu TARKA s trandolaprilem a verapamilem, což umožňuje titraci dávek.
Prof. Rosolová z Plzně na závěr představila výsledky studie STAR a STAR-LET. Nejčastější aterosklerotické vaskulární nemoci, tj. kardiovaskulární nemoci, a nejčastější metabolické nemoci, tj. diabetes mellitus 2. typu a prediabetická stadia (metabolický syndrom a porušená glukózová homeostáza: porušená glukózová tolerance nebo porušená lačná glykemie), se vyskytují velmi často současně. Epidemiologické studie prokázaly, že ženy diabetičky mají 3–4krát vyšší a muži diabetici 2–3krát vyšší výskyt kardiovaskulárních komplikací oproti osobám bez diabetu; 80% diabetiků umírá na kardiovaskulární příčinu.
Zásadní krok v prevenci kardiovaskulárních onemocnění a diabetu mellitu je správná léčba hypertenze vhodnými antihypertenzivy u osob s vysokým kardiometabolickým rizikem, např. u hypertoniků s diabetem nebo u nemocných s metabolickým syndromem aj. Léčba hypertenze standardními antihypertenzivy, tj. thiazidovými diuretiky a beta‑blokátory, zhoršuje inzulinovou senzitivitu i lipidový profil. Preferována by měla být novější antihypertenziva – inhibitory renin‑angiotenzinového systému – ACE inhibitory nebo sartany – a blokátory kalciového kanálu (především fenylalkylaminy), které nenarušují metabolizmus lipidů a glukózy a snižují zvýšenou sympatickou aktivitu. Do kombinované terapie je pak možno přidat nízké dávky kardioselektivních beta‑blokátorů nebo diuretik (nejlépe metabolicky neutrálního indapamidu) či centrálně působících antihypertenziv se sympatolytickým účinkem.
Studie STAR (The Study of Trandolapril-verapamil And insulin Resistance) prokázala, že kombinovaná terapie trandolaprilem v dávce 2–4mg a verapamilem v dávce 180–360mg denně významně snížila hladinu glykemie ve 2. hod orálního glukózového tolerančního testu, hladinu glykovaného hemoglobinu i inzulinu v plazmě u nemocných s metabolickým syndromem a hypertenzí, zatímco kombinovaná terapie losartanem 50–100mg a hydrochlorothiazidem v dávce 12,5–25mg denně tyto parametry významně zvýšila (obr. 10). Terapie trandolaprilem v kombinaci s verapamilem významně snížila vznik nového DM 2 v průběhu studie a byla hodnocena jako velmi vhodná léčba pro nemocné s metabolickým syndromem a hypertenzí.
![Ovlivnění glykovaného hemoglobinu ve studii STAR [8].](https://www.kardiologickarevue.cz/media/cache/resolve/media_object_image_small/media/image/7a34e671a0c9dfa7292abffc32fc9758.png)
Nová Doporučení Evropské kardiologické společnosti (ESC) a Evropské asociace pro studium diabetu (EASD) označují KV onemocnění a DM za dvě strany jedné mince. Tato doporučení jsou výzvou pro lékaře v praxi, aby pečovali o své nemocné komplexně a mysleli na současný výskyt KVN a metabolických poruch. Studie STAR přispěla svým výsledkem ke správnému výběru antihypertenziv pro osoby s hypertenzí a metabolickým syndromem.
Po skončení programu následovala vždy zajímavá diskuze, ze které bylo poznat poselství celého sympozia, tedy nutnost správného výběru antihypertenziv s přihlédnutím k jejich metabolickým účinkům a organoprotektivitě. Bylo znát dominantní postavení inhibitorů angiotenzin konvertujícího enzymu a opakovaně zaznělo, že do kombinace k nim je lepší blokátor kalciových kanálů než diuretikum.
prof. MUDr. Jindřich Špinar, CSc., FESC1
prof. MUDr. Lenka Špinarová, Ph.D., FESC2
1 Interní kardiologická klinika FN Brno-Bohunice
2 I. interní kardioangiologická klinika FN u sv. Anny v Brně
jspinar@fnbrno.cz
Štítky
Dětská kardiologie Interní lékařství Kardiochirurgie KardiologieČlánek vyšel v časopise
Kardiologická revue – Interní medicína

2009 Číslo 2
Nejčtenější v tomto čísle
- Chyby v diagnostice a léčbě akutních forem ischemické choroby srdeční
- Imunosupresivní léčba po transplantaci srdce
- Cardiometabolic risk is a threat for the 21st century cardiology
- Rehabilitace nemocných s ischemickou chorobou srdeční
