Duální inhibice AT1 receptoru pro angiotenzin II a neprilysinu nebo inhibice angiotenzin konvertujícího enzymu?
Dual inhibition of AT1 receptor for angiotensin II and neprilysin or ACE inhibition?
Dual antagonist of AT1 receptors for angiotensin II and neprilysin, with the generic name sacubitril valsartan (formaly LCZ 696 or angiotensin receptor blocker and neprilysin inhibitor – ARNI) was clinically tested in the treatment of hypertension and heart failure. The mechanism of action is in the blockade of AT1 receptors by valsartan in combination with the inhibition of natriuretic peptides degradation, which leads to increased vasodilatation. The first clinical trial PARAMOUNT with LCZ696 in the treatment of heart failure patients with preserved ejection fraction has shown a significant decrease of NT-proBNP concentrations. Clinical trial PARADIGM-HF in patients with decreased ejection fraction and high natriuretic peptides levels was finished prematurely for a positive effect of LCZ696 as compared with enalapril. Cardiovascular mortality decreased by 20% and first hospitalisation for heart failure by 21%. The PARAGON-HF study is testing the effect of these drugs in patients with preserved ejection fraction. We show a summary of information supporting and questioning the suggestion that ARNI could replace ACE inhibitors in the treatment of heart failure.
Key words:
ACE inhibitors – sacubitril valsartan – heart failure
Autoři:
J. Špinar 1,2; L. Špinarová 3; J. Vítovec 3
Působiště autorů:
Interní kardiologická klinika LF MU a FN Brno 2 Mezinárodní centrum klinického výzkumu, FN u sv. Anny v Brně 3 I. interní kardioangiologická klinika LF MU a FN u sv. Anny v Brně
1
Vyšlo v časopise:
Kardiol Rev Int Med 2018, 20(1): 47-53
Souhrn
Duální antagonista receptorů AT1 pro angiotenzin II a neprilysinu s generickým názvem sacubitril-valsartan (dříve LZC696 nebo také angiotenzin receptor blocker and neprilysin inhibitor – ARNI) byl klinicky ověřován pro léčbu hypertenze a srdečního selhání. Mechanizmus účinku je v blokádě receptorů AT1 valsartanem v kombinaci s účinky inhibice rozpadů vazodilatačních natriuretických peptidů, a tím posílení přímé vazodilatace. První klinická studie PARAMOUNT s LCZ696 v léčbě srdečního selhání se zachovalou ejekční frakcí prokázala významné snížení koncentrace NT-pro BNP. Klinická studie PARADIGM-HF u nemocných se sníženou ejekční frakcí a vysokými hodnotami natriuretických peptidů byla předčasně ukončena pro příznivý vliv LCZ696 ve srovnání s enalaprilem. Kardiovaskulární mortalita byla snížena o 20 %, první hospitalizace pro srdeční selhání o 21 %. V současnosti probíhá studie PARAGON-HF u srdečního selhání se zachovalou ejekční frakcí. Podáváme rozbor informací podporujících i zpochybňujících, že ARNI nahradí inhibitory angiotenzin konvertujícího enzymu v léčbě srdečního selhání.
Klíčová slova:
ACE inhibitory – sacubitril valsartan – srdeční selhání
Pro léčbu chronického srdečního selhání (CHSS) se sníženou ejekční frakcí byly od roku 1987 základním kamenem léčby inhibitory angiotenzin konvertujícího enzymu (ACEI). V dlouhodobém sledování ve studii SOLVD prokázal enalapril snížení rizika úmrtí o 16 %. Další studie u pacientů se srdečním selháním (SS) prokázaly účinek na snížení mortality pro betablokátory a blokátory aldosteronu, které se tak staly dalšími lékovými skupinami majícími tvrdá data. U nemocných, kteří netolerují ACEI pro suchý dráždivý kašel, se doporučují blokátory AT1 receptorů pro angiotenzin (ARB – sartany), u kterých se většinou udává, že jsou ale lehce méně účinné než vlastní ACEI. ACEI a sartany byly v randomizovaných studiích porovnávány u srdečního selhání – studie Val HEFT a u ischemické choroby srdeční – studie VALIANT a ONTARGET. Ve III.–IV. fázi klinického zkoušení byl přímý blokátor reninu – aliskiren, který blokuje renin na úrovni konverze angiotenzinogenu na angiotenzin I. V rozsáhlém programu ASPIRE HIGHER byl tento preparát zkoušen ve stejných indikacích, v jakých jsou podávány ACEI či ARB, nakonec však byl výzkum aliskirenu ukončen pro zvýšený výskyt nežádoucích účinků [1]. První klinická studie PARAMOUNT s LCZ696 v léčbě SS se zachovalou ejekční frakcí (EF) prokázala významné snížení koncentrace NT-pro BNP [2–4]. V roce 2014 byly uvedeny výsledky studie PARADIGM-HF se sacubitril-valsartanem a po jejich prezentaci na Evropském kardiologickém sjezdu prof. Milton Packer uvedl historickou větu: „Užívání ACEI po více než 25 let s efektem na snížení kardiovaskulární (KV) mortality o 18 % jim dalo mandát být na prvním místě v léčbě CHSS. LCZ696 měl efekt na KV mortalitu o 20 % lepší oproti ACEI, není tedy čas uvažovat o náhradě ACEI tímto lékem?“
Srovnáme-li ACEI a ARB, pak není pochyb, že hlavní předností ARB proti ACEI je jejich výborná tolerance. Neobjevuje se kašel, výrazně nižší je i výskyt angioedému. Z těchto důvodů byla u sartanů pozorována větší adherence k léčbě. Výskyt ostatních nežádoucích účinků se neliší, srovnatelné je riziko hyperkalemie (nutno počítat se zvýšením v průměru o 0,5 mmol/ l).
Jsou rozdíly účinku v jednotlivých indikacích? K tradičním indikacím obou skupin patří hypertenze. Vzhledem k velmi příznivému dopadu léčby na ovlivnění prognózy nemocných a na regresi hypertrofie levé srdeční komory by blokáda systému renin-angiotenzin neměla chybět v žádné kombinaci. Na základě prací sledujících antihypertenzní účinek farmakoekvivalentních dávek ARB a ACEI bylo konstatováno, že díky zvýšení nabídky natriureticky a vazodilatačně působícímu bradykininu jsou ACEI na snížení krevního tlaku (TK) i na úpravu endoteliální dysfunkce mírně účinnější. Druhou důležitou indikací sartanů i ACEI je prevence či zpomalení progrese diabetické i nediabetické nefropatie. Mechanizmus účinku obou skupin je srovnatelný. Nově jsou doklady o efektu ARB i ACEI v prevenci vzniku či recidivy fibrilace síní (FS) i úspěšnosti kardioverze. I v této indikaci mají obě skupiny srovnatelné výsledky.
Jsou-li si ve všech třech uvedených indikacích obě skupiny rovnocenné, je zcela jiná situace u CHSS. U SS jsou výhodnější ACEI. ARB indikujeme při intoleranci ACEI při výskytu suchého dráždivého kašle.
Významná a velmi rozsáhlá klinická studie s léky ovlivňujícími renin-angiotenzinový systém po infarktu myokardu (IM) byla studie VALIANT [5]. V této studii byl srovnáván účinek valsartanu nebo captoprilu, event. jejich kombinace, u nemocných v akutním stadiu IM po 12 hod od vzniku do 19 dnů v případě, že nemocní měli klinické známky SS a/ nebo prokázanou systolickou dysfunkci levé komory. Do studie bylo zařazeno 14 703 nemocných, kteří byli randomizováni do tří skupin: valsartan (n = 4 909) v cílové dávce 160 mg 2× denně, captopril (n = 4 909) v cílové dávce 50 mg 3× denně anebo jejich kombinace (n = 4 885) v cílových dávkách 2 × 80 mg valsartanu a 3 × 50 mg captoprilu. Primárním sledovaným ukazatelem byla celková úmrtnost. Studie trvala průměrně 24,7 měsíce. Výsledkem bylo, že jak KV mortalita, tak výskyt reinfarktů nebo výskyt SS či kombinace těchto ukazatelů byly ve všech třech skupinách srovnatelné a statisticky se od sebe nelišily. Při rozdělení celého souboru podle různých charakteristik, jako je věk, pohlaví, výskyt diabetes mellitus, hodnota TK, doprovodná léčba atd., nebyl ani v jednom případě nalezen statisticky významný rozdíl mezi valsartanem a captoprilem ani mezi monoterapií a kombinační léčbou. Při kombinační léčbě byl však větší výskyt nežádoucích účinků. Nevýhodou této studie z dnešního pohledu také je, že valsartan byl srovnáván s dnes již téměř nepoužívaným captoprilem s nutností dávkovat 3× denně.
V programu CHARM bylo sledováno 7 601 pacientů, kteří byli ze tří rozdílných skupin:
- a) pacienti s EF < 40 %, kteří neužívali ACEI pro jeho nesnášenlivost,
- b) pacienti, kteří souběžně užívali ACEI,
- c) pacienti s EF > 40 %.
Souhrn všech tří studií prokázal účinnost candesartanu na morbiditu a mortalitu u nemocných netolerujících ACEI, avšak minimální účinnost, když byl candesartan přidán k ACEI nebo podáván u nemocných se zachovanou EF (obr. 1) [6].
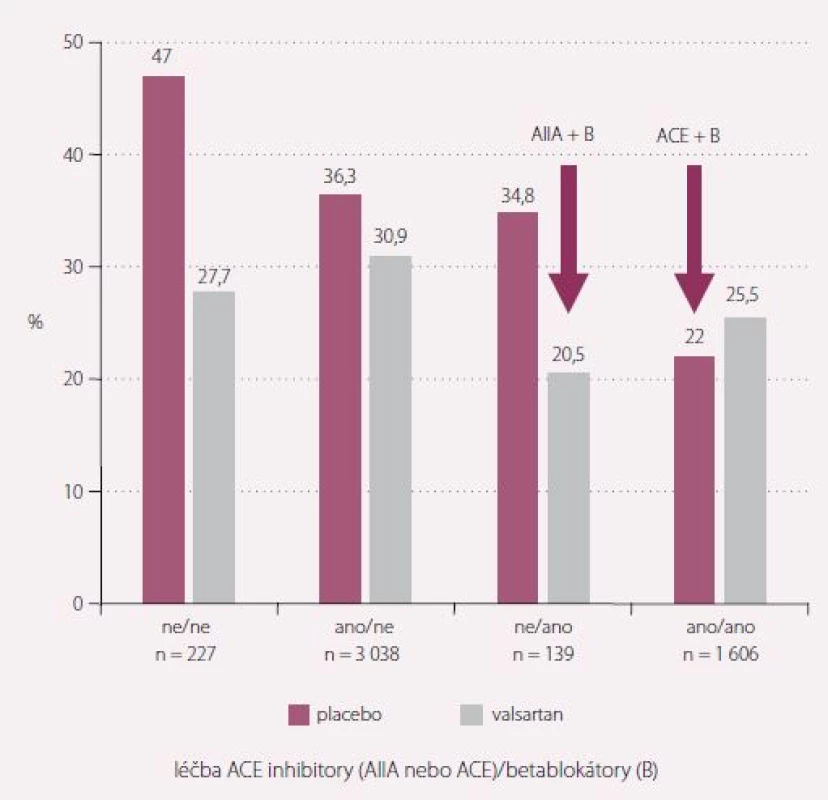
V řadě klíčových indikací je doložen výraznější efekt ACEI než ARB. Při srovnání jednotlivých ACEI jsou ale taktéž rozdíly ve snížení mortality a morbidity v řadě indikací. Při nepřímém srovnání je velmi pravděpodobný výraznější efekt perindoprilu a ramiprilu.
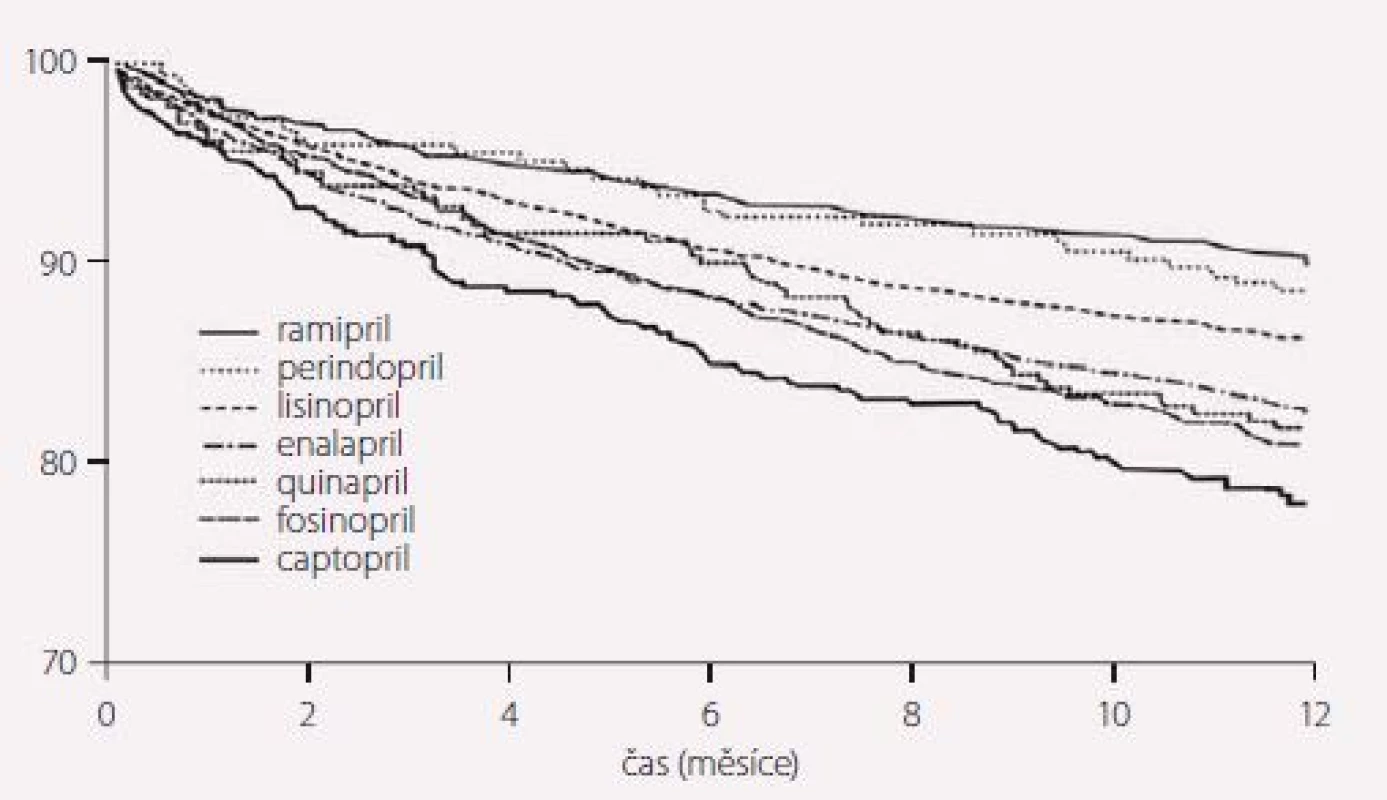
Dosud chybí prospektivní přímá („head-to-head“) studie, která by porovnávala jednotlivé ACEI v indikaci sekundární prevence či SS. Nicméně, na rozdíl od léčby hypertenze, máme v oblasti sekundární prevence velmi cennou retrospektivní analýzu dopadu léčby různými inhibitory založenou na analýze dat zdravotní pojišťovny z Kanady, tedy dat nezávislých. Cílem této retrospektivní kohortové studie bylo porovnat mortalitu starších pacientů (≥ 65 let), kteří byli hospitalizováni pro akutní IM a kteří byli dále v rámci sekundární prevence dlouhodobě léčeni ACEI – studie ONTARIO I [7]. Celkem bylo sledováno téměř 8 000 nemocných léčených déle než rok. Mortalita pacientů léčených captoprilem, enalaprilem, fosinoprilem nebo quinaprilem byla statisticky významně vyšší než mortalita pacientů léčených ramiprilem nebo perindoprilem (obr. 2). Je ale třeba vzít do úvahy, že pacienti léčení perindoprilem byli léčeni kratší dobu a měli účinnější léčbu doprovodných onemocnění, a že se tedy nejedná o přímé srovnání, ale pouze registr, kdy perindopril a ramipril patřily v té době k nově registrovaným „moderním“ ACEI.
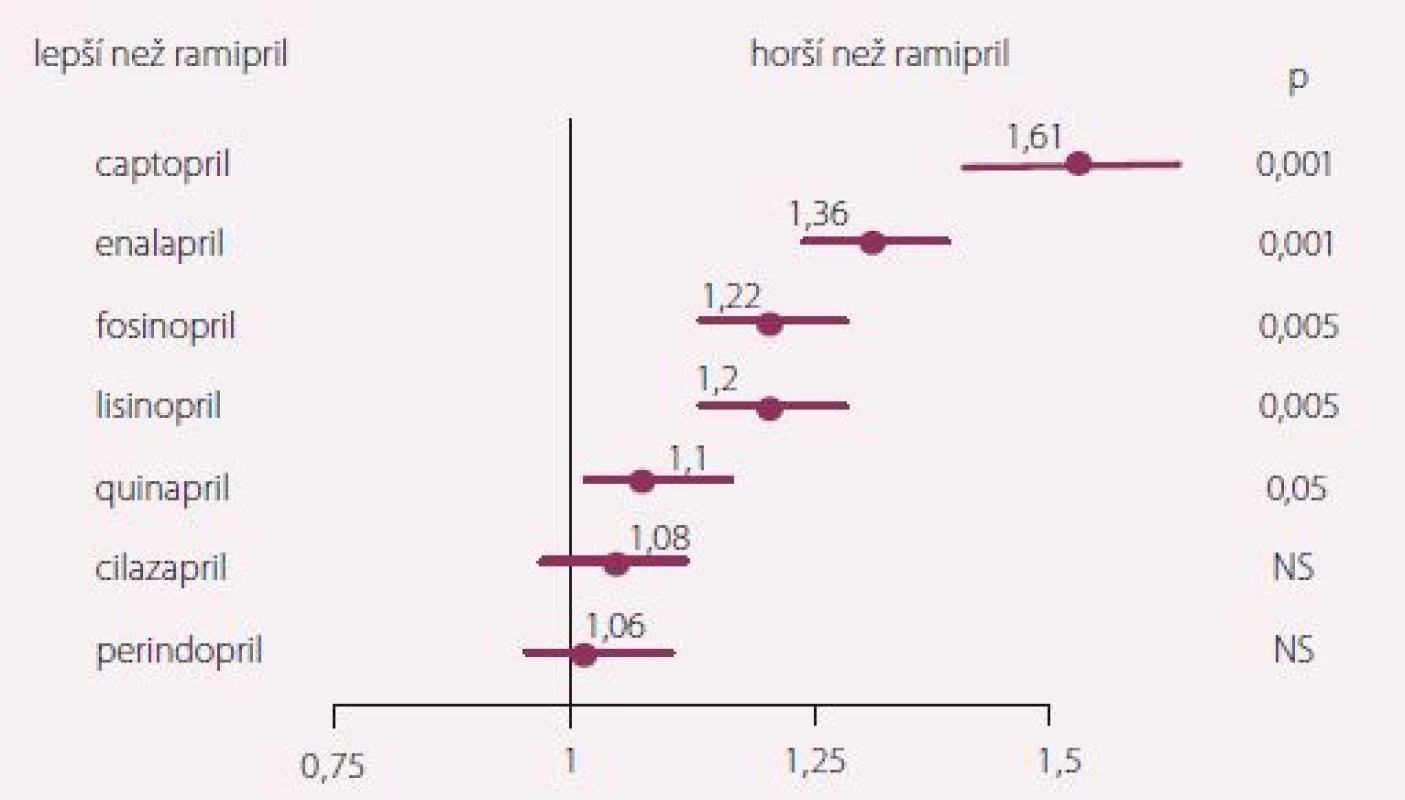
Ani v léčbě SS nebyla provedena prospektivní srovnávací studie s různými ACEI. Pro malý počet a nehomogennost není proveditelná ani nepřímá síťová analýza kontrolovaných studií. Jedinou informaci tak přináší retrospektivní analýza registru. Stejná autorka, která provedla srovnání ACEI u nemocných léčených v rámci sekundární prevence po IM, analyzovala i rozdíly v prognóze při léčbě ACEI podávanými pro léčbu městnavého SS – studie ONTARIO II [8]. Z dat získaných z registru zdravotní pojišťovny byla sledována prognóza více než 43 000 pojištěnců se SS, kteří byli léčeni různými ACEI. Ramipril opět sloužil jako referenční lék. I v tomto případě, při srovnávání neadjustovaných hodnot, bylo relativní riziko úmrtí pro captopril i enalapril zvýšeno (obr. 3). I tato studie má podobné limitace jako studie ONTARIO I, navíc zde není zahrnutý trandolapril, který v Kanadě nebyl registrován.
Poznatky o významu natriuretických peptidů (NP) ve fyziologii a patofyziologii SS byly předpodkladem pro výzkum jejich léčebného použití. Krátkodobé infuze farmakologických dávek ANP a BNP vedly u pacientů se SS k příznivým hemodynamickým účinkům [9,10]. Došlo k poklesu tlaku v pravé síni, tlaku v zaklínění a k vzestupu srdečního výdeje. Došlo k poklesu koncentrací aldosteronu a plazmatické reninové aktivity a k vzestupu diurézy a natriurézy. Podobného účinku bylo dosaženo pomocí rekombinantně připraveného brain natriuretic peptidu (BNP) nesiritidu. Šestihodinová infuze nesiritidu vedla u pacientů s těžkým dekompenzovaným SS ke zlepšení hemodynamických ukazatelů a k odstranění symptomů [11].
Syntetická forma urodilatinu, hormonu, který je produkován v buňkách distálního ledvinného tubulu, se nazývá ularitid. Patří mezi natriuretické peptidy. Reguluje vaskulární a renální homeostázu, zvyšuje vazodilataci a exkreci sodíku, chloridu a snižuje neurohumorální vazokonstrikční aktivaci.
Na potvrzení účinku ularitidu na mortalitu byla navržena randomizovaná studie TRUE-AHF (Trial of ularitide effi cacy in patients with acute heart failure), která sledovala účinek 48hod kontinualní infuze ularitidu (15 ng/ kg/min) vs. placebo na klinický stav pacientů s akutně dekompenzovaným SS [12]. Vstupní kritéria byla: pacienti přijatí k neplánované hospitalizaci pro akutní dekompenzaci SS, které je definováno jako klidová dušnost, která se zhoršovala v průběhu minulých týdnů, RTG známky SS, BNP > 500 pg/ ml nebo N-terminal pro brain natriuretic peptide (NT-pro BNP) > 2 000 pg/ ml. V době randomizace byl požadován systolický krevní tlak ≥ 116 mm Hg a ≤ 180 mm Hg. Klidová dušnost musela přetrvávat navzdory terapii SS, která musela obsahovat intravenózní dávku furosemidu 40 mg nebo více.
Ularitid statisticky významněji snížil TK a NT-proBNP po 48 hod. Došlo rovněž k významnému snížení intervencí pro zhoršení nebo nelepšení SS po 48 hod: ularitid 55 vs. placebo 87. Nedošlo však ke snížení KV mortality: ularitid 236 úmrtí vs. placebo 225; p = 0,75. Nedošlo k žádnému ovlivnění dalších cílů: délky pobytu v nemocnici, epizody zhoršení SS v průběhu 120 hod od přijetí, rehospitalizace do 30 dnů od propuštění či kombinace celkové mortality a KV rehospitalizace. Z nežádoucích účinků se vyskytlo významně více hypotenze u pacientů léčených ularitidem.
Podávaní ularitidu u pacientů s akutním SS tak nesplnilo slibné začátky z dřívějších hemodynamických studií a nepotvrdilo naděje vkládané do této nové látky. K tomu je třeba ještě dodat, že již primárně byli vyloučeni pacienti s hypotenzí a že kdyby se ularitid testoval i u hypotenzních nemocných, tak by nežádoucích účinků bylo asi mnohem více. Výzkum v této oblasti léků byl celosvětově zastaven.
Toto vše bylo výzvou k použití inhibitorů degradace NP v prevenci progrese srdeční dysfunkce do stadia SS [13]. Dosud bylo připraveno několik inhibitorů neutrální endopeptidázy, které zvyšují plazmatické koncentrace NP a vedou ke zvýšení natriurézy. Například použití inhibitoru neutrální endopeptidázy candoxatrilátu vedlo u pacientů s CHSS k signifikantnímu vzestupu exkrece sodíku. Protože inhibitory neutrální endopeptidázy snižují degradaci angiotenzinu II, jevila se perspektivní buď jejich kombinace s ACEI nebo ARB, anebo použití takzvaných inhibitorů vazopeptidáz, které mají vlastnosti duálních inhibitorů jak neutrální endopeptidázy, tak angiotenzin-konvertujícího enzymu. Zkušenosti byly s inhibitorem vazopeptidázy omapatrilátem, který měl některé výhody v terapii nemocných s CHSS ve srovnání s ACEI lisinoprilem [14]. Prvá velká dvojitě slepá, randomizovaná studie, srovnávající omapatrilát a enalapril u nemocných s hypertenzí – OCTAVE – sice prokázala účinnější hypotenzní vliv omapatrilátu, ale s vyšším výskytem angioedému [15].
Potvrzení nebo vyvrácení teorie o přednosti inhibitorů vazopeptidázy před ACEI v terapii CHSS měla přinést studie OVERTURE, která srovnávala účinek omapatrilátu a enalaprilu u pacientů s CHSS. Omapatrilát snížil riziko úmrtí a hospitalizace ve srovnání s enalaprilem u 5 770 pacientů s CHSS, funkčně NYHA ve stadiu II–IV, ale nebyl účinnější ve snížení rizika definovaného primárního výsledku: kombinovaný výsledek riziko úmrtí a hospitalizace pro CHSS vyžadující intravenózní terapii (HR 0,94; p = 0,187) [16].
Novým lékem, který byl podáván u pacientů se SS a ukázal pozitivní výsledky v ovlivnění mortality, je LCZ696. Jedná se o látku, která se skládá ze sacubitrilu (AHU377), což je inhibitor neprilysinu a blokátoru receptoru 2 pro ARB, valsartanu. Neprilysin je neutrální endopeptidáza, která degraduje několik vazoaktivních peptidů, zejména NP, bradykinin a adrenomedulin. Inhibicí neprilysinu se tak zvyšují vazodilatační látky, které jsou kontraregulační oproti negativním vazokonstrikčním látkám. Kombinovaný účinek blokády degradace NP a současně inhibice renin-angiotenzinového systému by tak mohla přinést další prospěch pro pacienty se SS. Předchozí studie, které užívaly inhibitory neprilysinu s ACEI, vykazovaly vyšší výskyt angioedému (např. studie s omapatrilátem OVERTURE). Kombinace inhibitoru neprilysinu s ARB má teoretický předpoklad, že výskyt angioedému nebude vyšší.
Jaké jsou tedy „negativní“ informace před zahájením studie PARADIGM-HF pro užití kombinace sartan a inhibitor neprilysinu v té podobě, jak byla navržena:
- ACEI jsou účinnější než sartany,
- enalapril patří mezi historické, spíše méně účinné ACEI,
- kombinace ACEI a inhibitor neutrální endopeptidázy ve studii OVERTURE neměla příznivý efekt na mortalitu a měla více nežádoucích účinků než samotný ACEI (což by mohlo být racionální zdůvodnění pro použití sartanu místo ACEI do kombinace s NEP (neutral endopeptidase) inhibitorem),
- syntetická forma urodilatinu ve studie TRUE-AHF neprokázala snížení morbidity a mortality.
Studie PARADIGM-HF (Prospective comparison of ARNI with ACEI to determine impact on global mortality and morbidity in heart faiure trial) sledovala podávání LCZ696 oproti enalaprilu [17–20]. Zahrnula pacienty se SS NYHA II–IV, s EF < 40 % (později sníženo na 35 %), kteří měli hladinu BNP nad 150 pg/ ml nebo NT-proBNP nad 600 pg/ ml. Pokud byli pacienti hospitalizovaní v posledních 12 měsících, byla požadována hodnota BNP nad 100 pg/ ml a NT-pro BNP nad 400 pg/ ml.
Studie probíhala v letech 2009–2012 ve 47 zemích, 1 043 centrech a u 10 521 pacientů. Celkově bylo zařazeno 4 187 pacientů na léčbu LCZ696 a 4 212 na léčbu enalaprilem. Z toho 2 079 nesplnilo kritéria pro zařazení, 43 nemocných bylo randomizováno nesprávně.
Před vlastní randomizací do dvojitě slepé studie byli nejprve pacienti převedeni ze svého stávajícího ACEI nebo ARB na enalapril v dávce 2 ×10 mg po dobu 2 týdnů. Dále následovala fáze s podáváním LCZ696 po dobu dalších 4–6 týdnů. Teprve po této vstupní fázi byli pacienti randomizováni do vlastní studie, která byla dvojitě slepá, randomizovaná a srovnávala LCZ696 v dávce 2 × 200 mg oproti enalaprilu 2 × 10 mg. Průměrný věk nemocných činil 63,8 let ± 11,5, resp. 11,3 let, počet žen 879 (21,0 %), resp. 952 (22,6 %), TK 121–122/ 72–77 mm Hg, tepová frekvence 72–73, hypertoniků bylo 71 %, diabetiků 36 % a pacientů s FS 37 %. Už ze vstupní charakteristiky je patrné, že nebyli zahrnuti typičtí pacienti se SS, protože průměrný věk nemocných se SS je kolem 70–75 let a procento žen je asi 50 %, výskyt diabetes mellitus a/ nebo FS je kolem 40 %, jak ukazují epidemiologické průzkumy ze začátku tohoto století [21].
Guidelines ESC uvádějí, že CHSS se v evropských zemích vyskytuje u 0,4–2 % populace s výrazným nárůstem ve vyšších věkových skupinách (0,2 % < 50 let, 2–5 % 50–80 let, > 10 % nad 80 let), se stoupajícím věkem stoupá i procento pacientů ženského pohlaví [22,23]. Jde tedy o onemocnění především vyššího věku. Studie PARADIGM-HF zahrnula především mladší muže a nezahrnula starší ženy.
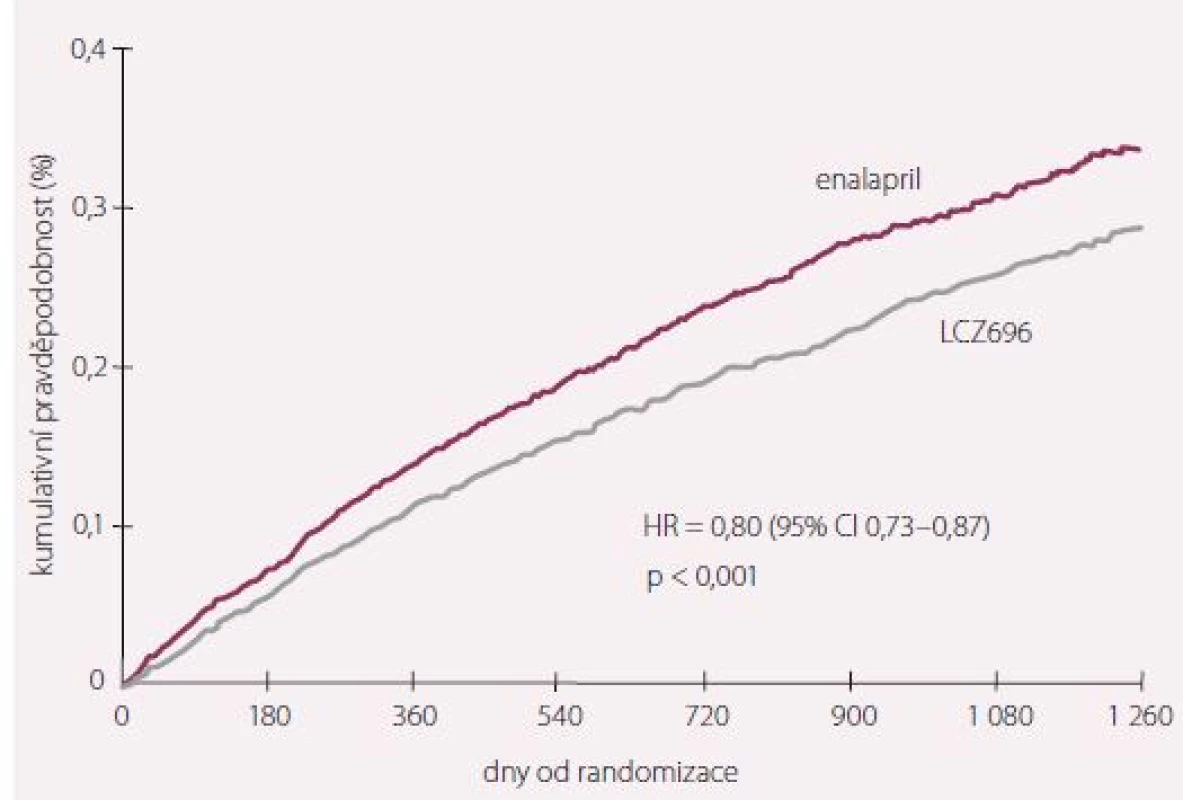
Léčba studijním lékem byla přerušena u 746 (17,8 %) nemocných a u 833 (19,8 %) nemocných léčených enalaprilem. Ztraceno bylo 11 nemocných na LCZ696 a 9 nemocných na enalaprilu. Průměrná doba sledování byla 27 měsíců. Hlavní výsledky ukazuje obr. 4. Primární cíle vyzněly vysoce statisticky významně ve prospěch LCZ696, a to jak pro složený cíl KV úmrtí a první hospitalizace pro SS (p < 0,001), tak pro oba jednotlivé podcíle, tedy pro KV mortalitu (p < 0,001), tak pro první hospitalizace pro SS (p < 0,001). Statisticky významně byla nižší i celková mortalita (p < 0,001). Naopak pokles renálních funkcí a nový výskyt FS byl v obou skupinách podobný.
Z podskupinových analýz nebyl zásadní rozdíl pro KV úmrtí podle věku, pohlaví nebo rasy. Nebyl ani rozdíl podle NYHA klasifikace či renálních funkcí. Lehce větší efekt byl pozorován u nediabetiků než diabetiků (p = 0,05). Rozdíl byl podobný u nemocných s FS i bez FS a nebyl rozdíl podle EF.
Čtyři nemocní (2 v každé skupině) nezahájili vůbec léčbu. Během run-in periody se u 12 % objevily nežádoucí účinky. Po randomizaci nemocní léčení LCZ696 měli častěji hypotenze než nemocní léčení enalaprilem, ale to bylo jen vzácně příčinou ukončení léčby. Nežádoucí účinky byly důvodem přerušení léčby u 10,7 % nemocných léčených LCZ696 a u 12,3 % léčených enalaprilem (p = 0,03). Nebyl rozdíl v tepové frekvenci mezi oběma skupinami. Celkový výskyt angioedému byl 19 u nemocných léčených LCZ696 a 10 u léčených enalaprilem (p = 0,13). Ani jeden angioedém nebyl důvodem pro intubaci.
Ve studii PARADIGM-HF se ukázala látka LCZ696 lepší v parametrech celkové mortality, KV mortality i hospitalizací SS oproti enalaprilu jako zavedenému ACEI. Po dlouhé době je to studie s pozitivními výsledky u pacientů se SS. Na rozdíl od omapatrilátu, který byl jak inhibitorem neprilysinu, tak ACE, nedošlo k výraznějšímu výskytu nežádoucích účinků. Jednalo se zejména o výskyt závažného angioedému, který u omapatrilátu rovněž přispěl k tomu, že tato látka nebyla dále používána. LCZ696 měl výskyt angioedému ve srovnání s enalaprilem statisticky nevýznamný, měl taktéž statisticky významně menší výskyt dráždivého kašle než enalapril. Tento výsledek je bezpochyby daný tím, že na rozdíl od omapatrilátu je molekula LCZ696 tvořena inhibitorem neprilysinu a ARB – valsartanem. V současnosti jsou základními kameny léčby CHSS ACEI, při jejich intoleranci ARB, betablokátory a antagonisté aldosteronu. Je otázkou, jaké místo si LCZ696 najde v léčbě SS, zda se stane nástupcem ACEI a blokátorů AT1 receptoru pro angiotenzin II.
Již výše jsme upozornili, že studie PARADIGM-HF zahrnula především mladší nemocné mužského pohlaví, tedy nezahrnula celé spektrum nemocných se SS. Dalším nedostatkem je, že nemocní museli být předléčeni 2 týdny 2 × 10 mg enalaprilu a následně 2–4 týdny látkou LCZ696 a museli tuto léčbu tolerovat. Již toto předléčení eliminuje nemocné, kteří by netolerovali ACEI pro suchý kašel, a takových nemocných je asi 10 %, a současně nemocné, kteří by netolerovali ACEI či LCZ696 pro hypotenzi, a ti budou tvořit nezanedbatelné procento nemocných. Celkově bylo vyřazeno 2 079 nemocných, což je 19,8 %, screenovaných a dalších 19,8, resp. 17,8 % léčbu přerušilo. Poslední nutné upozornění na design studie jsou hodnoty BNP, resp. NT-proBNP, které musely být 150 pg/ ml, resp. 600 pg/ ml nebo 100 pg/ ml, resp. 400 pg/ ml při hospitalizaci. Rozložení NT-proBNP v našem souboru FAR NHL (Farmacology and neurohumoral activity in patients with chronic heart failure) u 1 050 nemocných ukazuje obr. 5, ze kterého je patrné, že hodnotu NT-proBNP 600 pg/ ml by nesplnilo 52,7 % nemocných. Jako poslední nedostatek je třeba ještě zopakovat, že jako srovnávací lék byl použit dnes již téměř nepoužívaný a pravděpodobně nejméně účinný ACEI enalapril. Hlavní nedostatky studie PARADIGM-HF tedy jsou, že populace ve studii nezahrnuje obecnou populaci se SS:
- pacienti jsou o 10 let mladší než populace se SS,
- ženy tvořily pouze 20 %,
- výskyt komorbidit byl nízký,
- hodnoty NT-proBNP příliš vysoké,
- pacienti museli tolerovat minimálně 2 × 10 mg enalaprilu,
- enalapril patří k méně účinným ACEI.
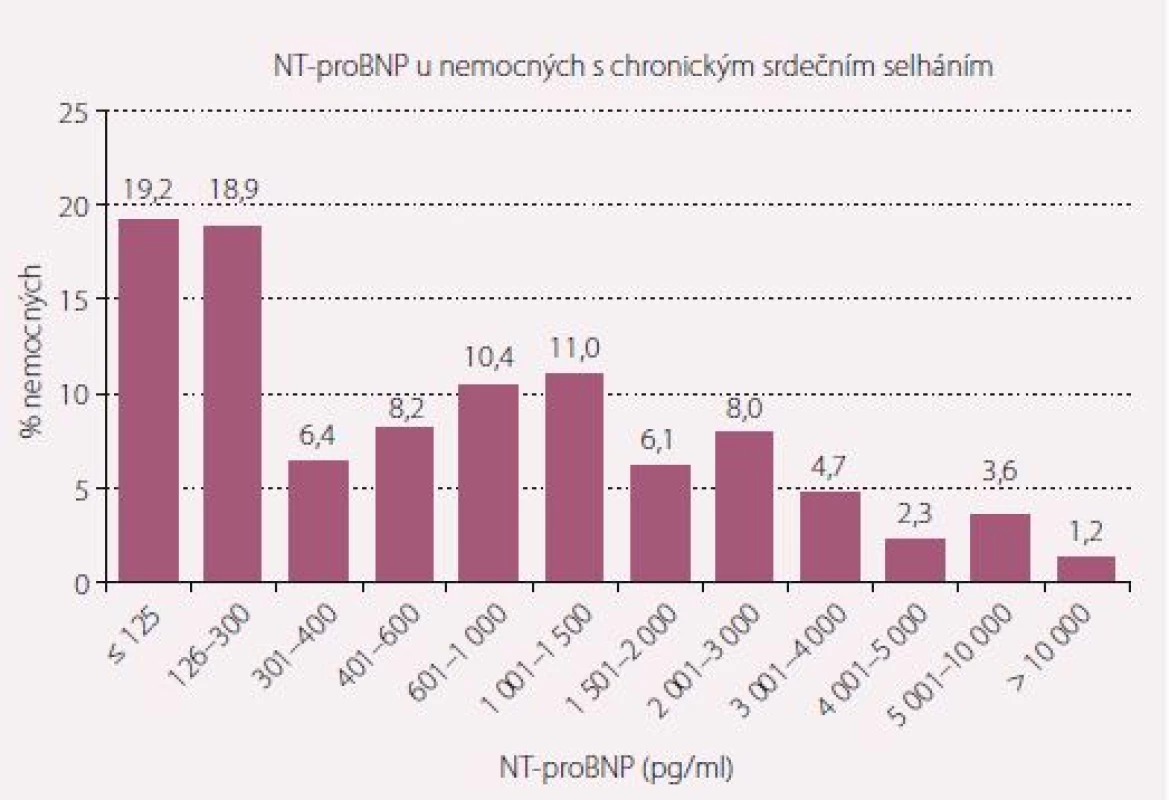
Pokusili jsme se analyzovat, pro jaké množství nemocných byl lék LCZ696 vhodný v českém registru CHSS známém jako registr FAR NHL, což byl registr, který probíhal v letech 2015 a 2016 na 3 pracovištích ČR: Interní kardiologická klinika FN Brno, I. interní kardioangiologická klinika FN u sv. Anny Brno a Kardiologické oddělení Nemocnice Na Homolce [24]. Do registru bylo zavzato 1 050 nemocných, kteří jsou dlouhodobě sledováni. Podle vstupních parametrů byli rozděleni na nemocné, kteří měli EF < 35 %, což bylo 27 %, a naopak nemocné s glomerulární filtrací pod 30 ml/ 1 min/ 1,73 m2, což byla další 3 %. Pro další analýzu (splňující kritéria studie PARADIGM-HF) pak byli nemocní bez hospitalizace a s NT-proBNP nad 600 pg/ ml (36,7 %) a/ nebo s hospitalizací a NT-proBNP nad 400 pg/ ml (2,1 %). Z těchto nemocných pak byli vybráni pacienti, kteří tolerovali alespoň střední nebo vyšší dávky ACEI nebo sartanů, což bylo 171 (15,5 % nemocných) (obr. 6). V našem souboru bychom tedy náhradu ACEI za ARNI mohli v souladu se současnými guidelines a v souladu s výsledky studie PARADIGM-HF doporučit asi u 15 % nemocných s CHSS. Zbylých 85 % indikační kritéria nesplňovala!
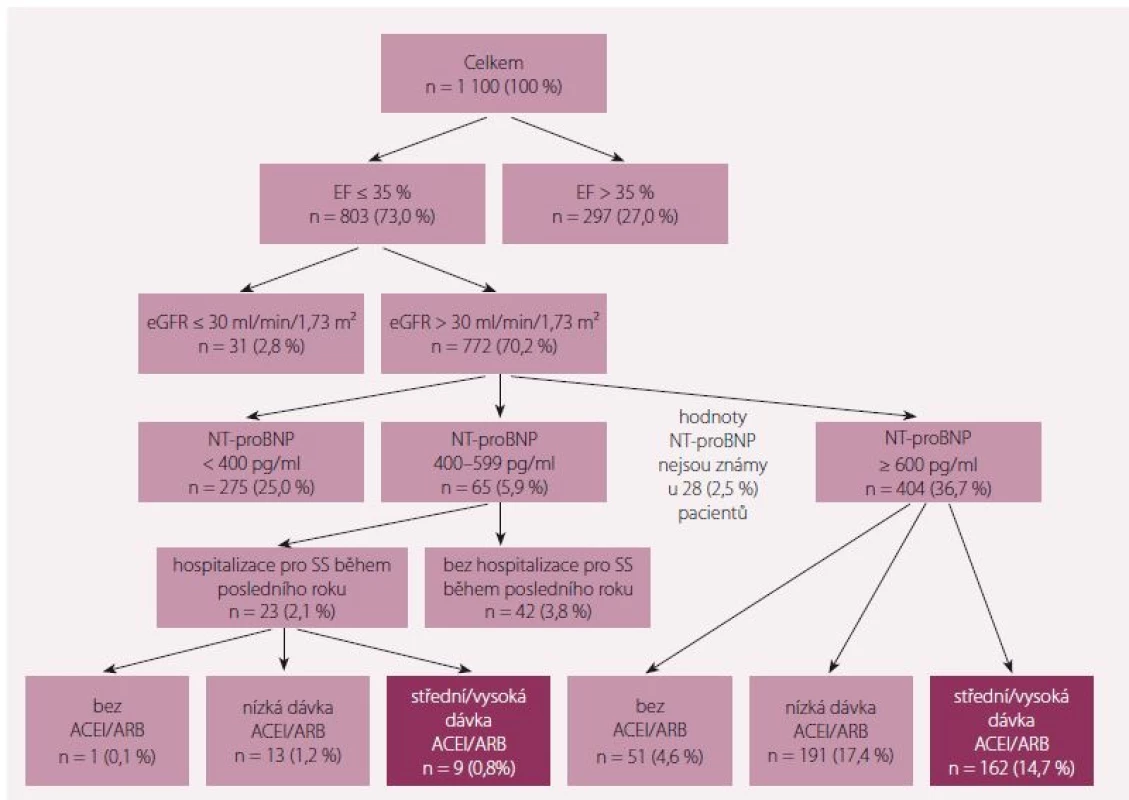
Když se tedy pokusíme odpovědět na otázku položenou v úvodu tohoto článku, jestli není čas uvažovat o náhradě ACEI tímto lékem (ARNI), správná odpověď asi zní: určitě je velké množství nemocných, kteří by si zasloužili na základě výsledků studie PARADIGM-HF záměnu ACEI za LCZ696. Při odhadu 200 000 nemocných s CHSS v ČR to bude asi 30 000 pacientů (15 % z celkového počtu). U ostatních pacientů musíme počkat na výsledky dalších probíhajících či plánovaných klinických studií.
Doručeno do redakce: 16. 1. 2018
Přijato po recenzi: 30. 1. 2018
prof. MU Dr. Jindřich Špinar, CSc., FESC
Zdroje
1. Špinar J, Vítovec J. Blokáda systému renin angiotenzin v léčbě kardiovaskulárních onemocnění. Interv Akut Kardiol 2010; 9(5): 252–257.
2. Málek F. Duální inhibice angiotenzinu a neprilyzinu – revoluční princip léčby chornického srdečního selhání se sníženou ejekční frakcíí levé komory. Kardiol Rev Int med 2016; 18(4): 295–298.
3. Ruilope LM, Dukat A, Bohm M et al. Blood-pressure reduction with LCZ696, a novel dual-acting inhibitor of the angiotensin II receptor and neprilysin: a randomised, double-blind, placebo-controlled, active comparator study. Lancet 2010; 375(9722): 1255–1266. doi: 10.1016/ S0140-6736(09)61966-8.
4. Solomon SD, Zile M, Pieske B et al. The angiotensin receptor neprilysin inhibitor LCZ696 in heart failure with preserved ejection fraction: a phase 2 doubleblind randomised controlled trial. Lancet 2012; 380(9851): 1387–1395. doi: 10.1016/ S0140-6736(12)61227-6.
5. Vítovec J, Špinar J. VALIANT – Valsartan, captopril nebo obojí u infarktu myokardu komplikovaného srdečním selháním a/ nebo dysfunkcí levé komory – samostatně ano, společně ne. Klin Farmakol Farm 2004; 18(1): 53–54.
6. Pfeffer MA, Swedberg K, Granger CB et al. Effects of candesartan on mortality and morbidity in patients with chronic heart failure: the CHARM – Overall programme. Lancet 2003; 362(9386): 759–766.
7. Pilote L, Abrahamowicz M, Eisenberg M et al. Effect of different angiotensin-converting-enzyme inhibitors on mortality among elderly patients with congestive heart failure. CMAJ 2008; 178(10): 1303–1311. doi: 10.1503/ cmaj.060068.
8. Pilote L, Abrahamowicz M, Rodrigues E et al. Mortality rates in elderly patients who take different angiotensin-converting enzyme inhibitors after acute myocardial infarction: a class effect? Ann Intern Med 2004; 141(2): 102–112.
9. Marcus LS, Hart D, Packer M et al. Hemodynamic and renal excretory effects of human brain natriuretic peptide infusion in patients with congestive heart failure. Circulation 1996; 94(12): 3184–3189.
10. Yoshimura M, Yasue H, Morita E et al. Hemodynamic, renal and hormonal responses to brain natriuretic peptide infusion in patients with congestive heart failure. Circulation 1991; 84(4): 1581–1588.
11. Colucci WS, Elkayam U, Horton DP et al. Intravenous nesiritide, a natriuretic peptide, in the treatment of decompensated congestive heart failure. N Engl J Med 2000; 343(4): 246–253. doi: 10.1056/ NEJM200007273430403.
12. Ludka O. Ularitid v léčbě akutně dekompenzovaného srdečního selhání – výsledky studie TRUE-AHF. Kardiol Rev Int Med 2017; 19(3): 172–176.
13. Margulies KB, Barclay PL, Burnett JC jr. The role of neutral endopeptidase in dogs with evolving congestive heart failure. Circulation 1995; 91(7): 2036–2042.
14. Rouleau JL, Pfeffer MA, Stewart DJ et al. Comparison of vasopeptidase inhibitor, omapatrilat, and lisinopril on exercise tolerance and morbidity in patients with heart failure: IMPRESS randomised trial. Lancet 2000; 356(9230): 615–620.
15. Kostis JB, Packer M, Black HR et al. Omapatrilat and enalapril in patients with hypertension: the Omapatrilat Cardiovascular Treatment vs. Enalapril (OCTAVE) trial. Am J Hypertens 2004; 17(2): 103–111.
16. Packer M, Califf RM, Konstam MA et al. OVERTURE Study Group. Comparison of omapatrilat and enalapril in patients with chronic heart failure. the Omapatrilat Versus Enalapril Randomized Trial of Utility in Reducing Events (OVERTURE). Circulation 2002; 106(8): 920–926.
17. McMurray JJ, Packer M, Desai AS et al. Angiotensin-neprilysin inhibition versus enalapril in heart failure. N Engl J Med 2014; 371(11): 993–1004. doi: 10.1056/ NEJMoa1409077.
18. Špinar J, Špinarová L, Vítovec J. Studie PARADIGM-HF možná změní léčbu srdečního selhání. Hypertenze a kardiovaskulární prevence 2014; 2: 25–26.
19. Špinarová L, Špinar J, Vítovec L. Co nám přináší studie PARADIGM-HF. Kardiol Rev Int Med 2014; 16(5): 395–397.
20. Špinarová L, Špinar J. Co zaznělo na kongresu AHA 2016 v New Orleansu. Kardiol Rev Int med 2016; 18(4): 295–298.
21. Widimský J, Lánská V, Magulová D et al. Průzkum stavu aktuální praxe diagnostiky a léčby srdečního selhání v ordinacích všeobecných lékařů v České a Slovenské republice v roce 1999. 2. část programu IMPROVEMENT of HF. Cor Vasa 2001; 43(7): 345–352.
22. Ponikowski P, Voors AA, Anker SD et al. 2016 ESC Guidelines for the diagnosis and treatment of acute and chronic heart failure The Task Force for the diagnosis and treatment of acute and chronic heart failure of the European Society of Cardiology (ESC). Eur Heart J 2016; 37(27): 2129–2200. doi: 10.1093/ eurheartj/ ehw128.
23. Špinar J, Hradec J, Špinarová L et al. Summary of the 2016 ESC Guidelines on the diagnosis and treatment of acute and chronic heart failure. Prepared by the Czech Society of Cardiology. Cor Vasa 2016; 58(5): e530–e568.
24. Špinar J, Špinarová L, Pařenica J. FAR NHL – FARmacology and NeuroHumoraL activation in chronic heart failure – the role of disease severity, neurohumoral activation and comorbidities for one year prognosis. Eur J Heart Fail 2018. In press.
Štítky
Dětská kardiologie Interní lékařství Kardiochirurgie KardiologieČlánek vyšel v časopise
Kardiologická revue – Interní medicína

2018 Číslo 1
Nejčtenější v tomto čísle
- Přehled echokardiografických parametrů v diagnostice srdečního selhání se zachovalou ejekční frakcí levé komory
- Specifika diagnostiky a léčby ve stáří
- Srdeční selhání ve stáří
- Tyreopatie ve stáří a kardiovaskulární postižení
